Quirónsalud
Blog de la Dra. Fernández-Nieto. Hospital Universitario Fundación Jiménez Díaz
- 202114dic
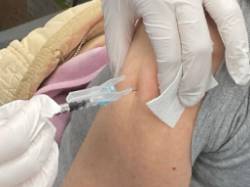
Las vacunas y el asma
Hoy os queremos hablar, queridos lectores, de la importancia de las vacunas para infecciones respiratorias en los pacientes con enfermedades crónicas respiratorias, en concreto, en los pacientes asmáticos.
Se estima que la gripe estacional puede afectar a entre el 5 y el 30 por ciento de la población general. Los grupos más vulnerables a sufrir las complicaciones derivadas de la gripe son los lactantes, las personas mayores, las personas inmunodeprimidas y las personas que padecen enfermedades crónicas. Entre dichos grupos debemos incluir a los pacientes con asma y otros (EPOC, etc).
Según algunos estudios, menos del 30 por ciento de los pacientes con asma se vacunan de la gripe. Las infecciones víricas, entre ellas las de los virus de la gripe, puede producir exacerbaciones del asma. Dichas exacerbaciones, a menudo, llevan aparejadas estancias en Urgencias e incluso ingresos hospitalarios. La gripe produjo 1.459 muertes en España el año 2019. Dicho número se redujo a 883 el año 2020 debido a las medidas preventivas, como el uso de mascarilla y el lavado de manos, durante el inicio de la pandemia del coronavirus.
La vacuna de la gripe es perfectamente segura, disminuye infecciones graves en personas vulnerables y salva vidas. Sobre el mito de que la administración de la vacuna de la gripe puede producir gripe, tenemos que decir que es un hecho que no está demostrado científicamente. Claro está que podemos tener efectos secundarios derivados de su administración: dolor local, cefalea, febrícula, mialgias. En cualquier caso, si presenta algún síntoma con posterioridad a la administración de la vacuna de la gripe u otras, no dude en consultar a un alergólogo.
Todo lo anterior, también lo podemos aplicar a la recomendación de la vacuna contra el neumococo, otro microorganismo capaz de producir exacerbaciones graves del asma, sobre todo en los pacientes con un asma más complicada.
Sobre la vacunación de la gripe, existe una campaña en todo el estado que se inicia por cada comunidad autónoma cada otoño. Consulte en sus respectivas páginas web. Respecto la vacuna del neumococo, se suele administrar una dosis cada cinco años.
Llegados a este punto, y coincidiendo con el inicio de la campaña de vacunación para el coronavirus en la población menor de 12 años, debemos recomendar su administración. Es una vacuna segura, evita el contagio entre los menores y que este pase a los adultos, disminuyendo la incidencia acumulada. Evita la posibilidad de la llamada Covid persistente, que también puede producirse en la población pediátrica, y evita los ingresos, complicaciones y posibles muertes asociadas al coronavirus. Desde luego, en los pacientes pediátricos con asma u otras enfermedades respiratorias crónicas no hay ninguna duda, pero tampoco en el resto de niñas y niños.
Las vacunas actuales frente al coronavirus, aunque no evitan el contagio, junto con el uso de las mascarillas, son nuestras armas para intentar mantener controlada la propagación del virus.
Os animamos a ello y os deseamos unas Felices Fiestas.
Más información:
1 comentario - 20215jul
¿Se puede evitar ser alérgic@?
"Antes pensábamos que nuestro futuro estaba en las estrellas. Ahora sabemos que está en nuestros genes". Son palabras del biólogo James Watson, unos de los descubridores de la estructura del ADN. En el año 2003 se completó la secuencia del genoma humano, aunque no se conocen de forma pormenorizada todas sus funciones
En el caso de las enfermedades alérgicas -rinitis, asma, alergia alimentaria…-, se acepta la existencia de múltiples genes, con efectos sumatorios que interaccionarían con el medio ambiente del individuo y otras exposiciones para causar como resultado la enfermedad alérgica.
Durante muchos años se extendió la llamada "hipótesis de la higiene", que pretendía explicar el aumento en la prevalencia de las enfermedades alérgicas relacionándolo con una menor exposición a los gérmenes durante los primeros años de la vida. Esta teoría hoy día ya no se contempla pues la explicación a ese hecho parece más compleja.
"La interacción con el medio ambiente" se debe entender como un concepto amplio que abarque el clima, las exposiciones a aeroalérgenos del sitio donde nacemos y vivimos (animales, pólenes, ácaros, hongos, etc.), la comida que consumimos, los fármacos que tomamos, los tóxicos a los que estemos expuestos (tabaco, contaminación...), etc.
En ese sentido, la exposición al tabaco de forma prenatal y durante los primeros años de vida se ha correlacionado con una menor función pulmonar y un aumento del riesgo de desarrollar enfermedades respiratorias infecciosas o el asma.
Existen algunas estrategias intervencionistas cuya eficacia sí tiene evidencia científica. Entre ellas, la fundamental y más importante en las últimas décadas es la de la introducción precoz de los alimentos más alergénicos: leche, huevo, pescados, frutos secos, etc, antes de los seis meses de vida del lactante. Varias asociaciones científicas de Alergología y Pediatría así lo aconsejan. Consulte a su alergólogo para cada caso particular.
Respecto al uso de los llamados probióticos todavía no hay una clara evidencia científica como para recomendar su uso, según las guías de las sociedades científicas de Alergología.
¿Y qué sucede con la alergia a los animales? Se han sucedido diferentes corrientes de opinión a lo largo de estos años: las que decían que tener un animal en el hogar protegía de padecer rinitis o asma, y las contrarias. Por el momento, parece que tener o no un animal en casa no modifica esa tendencia, ni en un sentido ni en el otro. Sí parece proteger frente a la rinitis o el asma el criarse en un entorno rural rodeado de animales y vegetación desde el período prenatal.
Por último, un aspecto interesante para el futuro: la alergia alimentaria y respiratoria está aumentando en las personas mayores (por encima de 60 años). Hasta ahora el diagnóstico de estas patologías era más frecuente en niños y adolescentes, pero en los últimos años está aumentando en las personas mayores. La explicación puede residir tanto en factores externos (contaminación, industrialización, cambios en los hábitos dietéticos…), como en los propios de las personas mayores y sus cambios fisiopatológicos.
Queridos lectores, con este post, nos despedimos hasta después del verano. Les deseamos un feliz descanso y los animamos a vacunarse contra el coronavirus.
1 comentario - 202017feb
Los inhaladores para el asma
Como ya hemos contado en nuestro post anterior sobre asma, una de las principales razones por las que esta sigue siendo una enfermad no controlada es la falta de cumplimiento del tratamiento inhalado. A pesar de todos los dispositivos que existen para tratar la enfermad y de los medicamentos que contienen, la falta de su correcta cumplimentación por parte del paciente es uno de los retos futuros de todos los especialistas médicos en el área de respiratorio.
En Extremo Oriente y Egipto se inventaron los primeros inhaladores en la antigüedad. La inhalación de vapores para curar determinadas dolencias respiratorias fue una moda extendida por toda Europa entre los siglos XVIII y XIX.
Hoy en día disponemos de numerosos dispositivos inhalatorios para tratar las enfermedades respiratorias como el asma y la enfermedad pulmonar obstructiva crónica (EPOC). Además, un mismo dispositivo puede contener distintos fármacos.
Vamos a repasar algunos de los más comunes:
·Dispositivos presurizados: Constan de un cartucho presurizado metálico en el que el fármaco se encuentra almacenado. Normalmente necesita ser agitado antes de su utilización y debe sincronizarse perfectamente la inspiración del paciente con la presión del cartucho. Por dicho motivo (siempre
·Cámaras de inhalación: Están diseñadas para facilitar la administración del fármaco en los dispositivos que exigen sincronizar la administración del producto con la respiración.
·Dispositivos de polvo seco, ya sean unidosis o multidosis. Se subdividen entre los que se cargan automáticamente al abrir la tapa protectora y los que no.
·Dispositivos soft mist, que comparten características de los dispositivos presurizados y de los nebulizadores.
·Dispositivo BAI (del inglés breath-activated inhalers), también diseñados para evitar los errores de coordinación entre la pulsación del inhalador y la inhalación.
¿Cómo se elige el inhalador?
Se trata de establecer un consenso entre las preferencias del paciente y la elección del especialista, basado en edad, el estilo de vida del paciente, gravedad del asma etc. Para ello se han diseñado algoritmos de elección que los especialistas utilizamos en nuestras consultas.
¿Se puede valorar el conocimiento de la técnica inhaladora por parte del paciente?
Efectivamente, sí. Además de la comprobación en la propia consulta, se puede realizar un test denominado TAI (test de adhesión de los inhaladores) mediante una serie de preguntas, aunque, claro está, siempre confiando en la honestidad de las respuestas del paciente. En cualquier caso, las pruebas objetivas del estudio de la función respiratoria y de la inflamación del asma también son herramientas que indican si el paciente está realizando adecuadamente la medicación prescrita.
¿Hay que agitar los inhaladores antes de utilizarlos?
Algunos sí, por sus propias características. Y otros, en determinadas condiciones de humedad y temperatura, pueden quedarse depositados en el fondo del envase, por lo que también deben ser agitados.
¿Hay que tener alguna posición especial para realizar los inhaladores?
Sí. Debemos estar sentados, con el tórax recto y el cuello en posición normal. En esta posición, hay que soltar el aire contenido en los pulmones y proceder a realizar el inhalador. Como veis, hay que tomarse su tiempo
¿Qué medidas de higiene hay que cumplir con el uso de inhaladores?
Por parte del paciente, siempre hay que enjuagarse, sin gárgaras, después de realizar cualquier inhalador. Para los dispositivos, limpiar las boquillas (algunas se desarman a tal efecto), mantenerlas tapadas para que no entre polvo, cuerpos extraños etc, lavar las cámaras de inhalación y reponerlas cada cierto tiempo. No compartir el uso de los inhaladores.
Finalmente, recordar a todos los pacientes con enfermedades respiratorias:
-Que cumplan la medicación inhalada que se les prescribe. Ese es el punto fundamental para lograr que su patología respiratoria esté controlada.
-Que lean atentamente las instrucciones del inhalador prescrito, antes de utilizarlo y revisen el contador de dosis para asegurarse de que queda medicamento en su interior.
-Que pregunten cualquier duda, o miedo a su médico antes de decidir de forma unilateral el abandono del tratamiento con los inhaladores.
3 comentarios - 20208ene
Feliz 2020 sin fumar, sin vapear
Estimados lectores de nuestro blog:
Queremos desearos un feliz año nuevo. Uno de los propósitos clásicos de año nuevo que más nos hacemos es el del abandono del tabaco.
El tabaco causa unas 56.000 muertes anuales en España (datos de 2016), de las cuales un 55 por ciento fueron por cáncer de pulmón y enfermedades respiratorias, según estimaciones del Grupo de Trabajo sobre Tabaquismo de la Sociedad Española de Epidemiologia (SEE). El tabaco es la principal causa de cáncer de pulmón y de la denominada EPOC (Enfermedad Pulmonar Obstructiva Crónica). El tabaco, además, aumenta el factor riesgo de empeoramiento de otras patologías respiratorias crónicas como el asma.
En las siguientes líneas nos proponemos "desmontar" algunos falsos mitos sobre el tabaco tradicional y sus nuevas formas como el denominado, cigarrillo electrónico:
- Los denominados fumadores pasivos también están expuestos a los mismos factores de riesgo para cáncer, exacerbación de asma, etc, que los fumadores activos.
Este riesgo se ve acrecentado en grupos vulnerables como los niños (cuyos órganos, aparato respiratorio incluido, está en proceso de crecimiento): Está documentado que los niños y niñas que crecen en hogares con fumadores tienen mayor riesgo de padecer infecciones respiratorias, asma, y que su función pulmonar puede ser menor que la de los niños no expuestos al tabaco
- No existe ningún "nivel seguro" de exposición al tabaco. Por lo tanto, no es válido eso de "No fumo delante de los niños, lo hago en la cocina". Además, en la cocina, donde están y se preparan los alimentos que luego ingerimos, tampoco parece un lugar muy adecuado. No se debería fumar en ningún lugar de la casa donde viven niños. Por supuesto, tampoco dentro del automóvil ni en ningún otro sitio donde haya niños. Repetimos, da igual la distancia.
- El tabaquismo durante la gestación produce más de 1.000 muertes de niños anuales, según un estudio del Institute of Medicine en 2010 Washington.
- "Sí, el tabaco es malo, pero peor es la contaminación". Los estudios científicos demuestran que la contaminación es causa directa e indirecta de enfermedades y del aumento de la mortalidad, pero está claro que, si fumamos, añadimos otro factor de riesgo a la "lotería" de las enfermedades.
- "Yo fumo, pero fumo poco". No existe ningún nivel seguro de número de cigarrillos por debajo del cual se esté seguro de no tener un cáncer de pulmón, enfermedades cardiovasculares, EPOC u otras patologías causadas o agravadas por la inhalación de tabaco. Un estudio reciente, publicado en The Lancet concluye que los fumadores pasivos y los denominados fumadores de baja intensidad (menos de diez cajetillas de cigarrillos al año) presentan un deterioro superior de su función pulmonar con el transcurrir de los años comparado con los individuos que nunca han fumado.
- "El cigarrillo electrónico, el denominado vapeo, ayuda a dejar de fumar". Es falso por completo. Numerosas sociedades médicas profesionales se han pronunciado al respecto, incluida la Sociedad Española de Neumología y Cirugía Tórax (Sepa), desaconsejándolo e instando a las autoridades para que las prohibiciones de zonas sin tabaco se extiendan al cigarrillo electrónico. Debemos recordar las numerosas alertas sanitarias que han surgido sobre la utilización de estos productos y el desarrollo de otras patologías como neumonitis (inflamación de las estructuras pulmonares), riesgos de otros cánceres no pulmonares e incluso muertes.
Por último, recordemos que el tabaquismo es una adicción, es una enfermedad en sí misma. Desde comienzos de este año la medicación para "vencer" esta dependencia será financiada por nuestro Sistema Nacional de Salud.
Esperamos con todos estos argumentos haberos convencido para dar el paso y dejar de fumar. Por vosotros, vuestros hijos y también por la salud de nuestro planeta.
1 comentario - 201912mar
Alergia y contaminación
Estos días, debido a la escasez de lluvias, en las grandes ciudades y también en algunas menos grandes se han activado los protocolos para limitar el tráfico rodado en aras de disminuir la polución ambiental. Se estima que las condiciones ambientales afectan al 20 por ciento de la mortalidad y al 25 por ciento de la morbilidad (enfermedades asociadas) en el mundo y la Organización para la Cooperación y el Desarrollo Económicos (OCDE) calcula que provocan 28.000 muertes al año.
En relación con las enfermedades alérgicas, está estudiado que las partículas diesel emitidas por los vehículos aumentan la capacidad de causar daño en nuestras vías respiratorias. Este daño se debe a varios mecanismos:
- Las partículas diesel, con un tamaño de una micra, sirven de transporte a los pólenes hacia el árbol respiratorio.
- Producen una inflamación local en las vías respiratorias, lo que facilita la entrada de los alérgenos, (pólenes).
- En las personas con predisposición al asma, aumentan la reactividad bronquial.
- Aumentan la síntesis de inmunologulina E frente al pólen por medio de un efecto directo sobre la inmunidad.
Las partículas diesel procedentes de vehículos, industrias, etc, producen un ambiente agresivo para las plantas y árboles del entorno. Las plantas reaccionan produciendo proteínas de defensa frente a este estrés, que se expresan en sus pólenes. Estas proteínas también serán más agresivas pudiendo generar mayores respuestas alergénicas en los individuos.
Además de las partículas diesel, a nuestra salud también afectan las partículas pequeñas ambientales que contienen todos los restos contaminantes de la atmósfera, como metales, cemento, humo del tabaco, humos en general etc. Estas partículas pueden ser desde 2,5 micras de tamaño (respirables) hasta 10 (hasta 100 veces más delgadas que un cabello humano). Pueden ser sólidas o líquidas, y tanto la Unión Europea como la Organización Mundial de la Salud establecen noramativas y regulatorias sobre los límites permitidos de estas partículas. Cuando se superan dichos niveles es cuando las autoridades deciden poner restricciones a, por ejemplo, el tráfico privado.
Numerosos estudios demuestran cómo estas partículas afectan a la función respiratoria de los habitantes de las ciudades. También afectan al desarrollo de la función pulmonar de los niños. Además, novedosos estudios han puesto de manifiesto que estas partículas desempeñan un papel en las enfermedades cardiovasculares e, incluso, en el desarrollo cognitivo.
Por todo ello, debemos tomar conciencia entre todos, ciudadanos y autoridades, de lo importante que es para el ahora y el futuro la calidad del aire que respiramos. Sobre todo, para los pacientes con enfermedades respiratorias alérgicas, los niños y los ancianos.
Seguro que conoces a alguien que tenga alergia al polen, o a los ácaros, o al pescado, la leche, la aspirina... La alergia se ha convertido en un problema global, que aparece en muchos aspectos de la vida cotidiana, en general haciéndola algo más engorrosa. Aunque no es una enfermedad nueva, si existe en general gran desinformación sobre como manejarla, sobre los tratamientos posibles, y sobre los estudios que se deben llevar a cabo para un buen diagnóstico. Creemos que es fundamental que el paciente esté formado e informado en este tema, y con ese objetivo en mente hemos puesto en marcha este blog.
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.