Quirónsalud
Blog Materno infantil de los Hospitales Quirónsalud Murcia y Valencia
- 202119nov
La cirugía para combatir el cáncer de útero, la histeroscopia
Texto elaborado por el doctor Rodolfo Martín Díaz, jefe de ginecología de Quirónsalud Torrevieja
 y Alicante
y Alicante
Una de las preguntas más frecuentes es por qué acude una mujer al ginecólogo, ya que la mayoría no saben realmente cuál es la causa. El motivo por el que una mujer visita normalmente al ginecólogo es para prevenir el cáncer de cuello de útero .
.
Esto existe desde el principio del 1900 gracias a un célebre médico griego llamado George Papanicolaou, quien vio que mediante la toma de células del cuello del útero y su posterior análisis por supuesto, se podía prevenir el cáncer de cuello de útero. A estas mujeres que tenían alteraciones en la citología se les indicaba una histerectomía, que es la extirpación del útero.
A día de hoy existen tres cánceres que se pueden diagnosticar de manera precoz y las mujeres tienen la ventaja de poder formar parte de esta detección. Los cánceres son el cáncer de mamá, el cáncer de colon
el cáncer de colon y el cáncer de cuello de útero.
y el cáncer de cuello de útero.

¿Qué es una histerectomía?
Una histerectomía
 es una cirugía para extirpar el útero de la mujer. La matriz es donde crece el bebé cuando una mujer está embarazada. En esta cirugía, se suele extirpar todo el útero. El médico también puede extirpar las trompas de Falopio y los ovarios, si lo considera pertinente.
es una cirugía para extirpar el útero de la mujer. La matriz es donde crece el bebé cuando una mujer está embarazada. En esta cirugía, se suele extirpar todo el útero. El médico también puede extirpar las trompas de Falopio y los ovarios, si lo considera pertinente.
Tras realizarse una histerectomía, la mujer ya no tendrá períodos menstruales y no podrá quedarse embarazada.Causas por las que se indica quitar el útero
Existen múltiples indicaciones por la cual una mujer debe de quitarse el útero, algunas son absolutas como puede ser: el cáncer de cuello de útero, y otras son relativas, ya que se deben a patología benigna y el objetivo de operar una mujer con patología benigna es mejorarle la calidad de vida.
Estas pacientes pueden acudir a la consulta por dolor, sensación de bulto en genitales o sangrado importantes. Si queremos ponerle nombre a esas patologías podemos indicar una histerectomía por miomas, adenomiosis, endometriosis, metrorragias funcionales, prolapso genital o cáncer.
Cómo se realiza la histerectomía
Las vías de abordaje para realizar una histerectomía pueden ser principalmente:
Laparotomía, se trata de la apertura de la pared abdominal. La Laparoscopia es una técnica mínimamente invasiva, en la que a través de pequeños orificios de la pared abdominal se realiza la intervención. Por otra parte, se puede hacer mediante la vía vaginal, que consiste en el abordaje a través de la vagina.
El tipo de anestesia utilizado para la vía laparoscópica es general. Para la vía vaginal puede ser utilizado una anestesia general o regional.
El tiempo de recuperación depende de la vía de abordaje. Si la vía es mínimamente invasiva o vaginal la paciente en dos semanas puede estar realizando una vida normal. En caso de que sea por laparotomía, posiblemente la recuperación dure un mes.

¿En la intervención se extirpan también los ovarios?La extirpación de los ovarios en la misma cirugía depende de varios factores, como puede ser la edad del paciente y su estado hormonal y también el tipo de indicación por el cual realizamos la histerectomía pero no necesariamente en todas las histerectomías hay que quitar los ovarios.
Embarazo después de quitar el úteroSi entendemos cuál es la función del útero en la mujer, podemos dar respuesta a la pregunta de si una mujer tras haberse sometido a una histerectomía, extirpación del útero, puede quedarse embarazada. El útero se ocupará de albergar durante todo el embarazo al futuro bebé. Será el lugar donde se desarrolle y crezca el feto. Sabiendo esto, una mujer a la que le hemos quitado el útero ha perdido esta capacidad.
¿Qué consecuencias físicas y psicológicas tiene para una mujer el someterse a una histerectomía?
Una vez cumplido el deseo genésico y llegada la menopausia el útero ha terminado con su función fisiológica. Si existe indicación en estas mujeres para quitarle el útero, solo puede llevarle a una mejoría en la calidad de vida sin ningún tipo de consecuencia física.
En cuanto al contexto psicológico, dependerá mucho de cada paciente en particular.
¿Qué tratamientos existen hoy en día para mejorar la calidad de vida de una mujer tras una histerectomía?Si hemos operado a una paciente por dolor con mucha sintomatología, lo que ha mejorado su calidad de vida es realizar la histerectomía.
Es siempre recomendable realizar ejercicios del suelo pélvico, como también hábitos de vida saludable. Realizar una dieta equilibrada, ejercicio, etc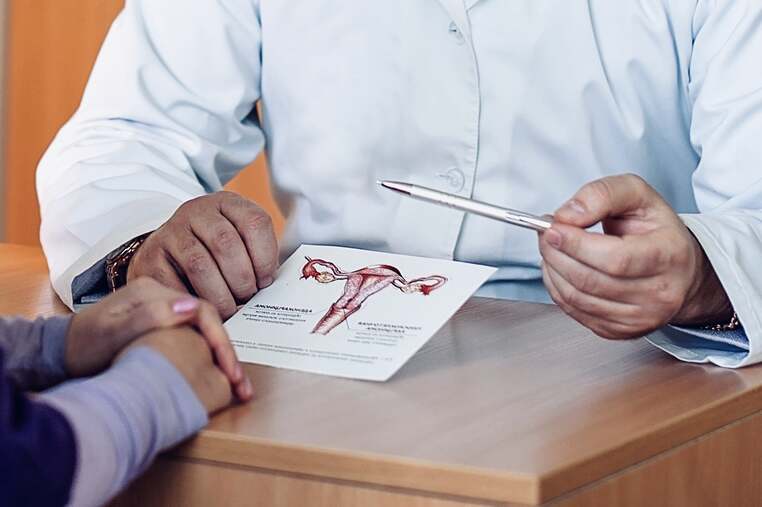
¿Cuáles son los seguimientos y controles ginecológicos a los que debe someterse de manera periódica una mujer tras una histerectomía?
El seguimiento y los controles ginecológicos después de una histerectomía van a ir en función de por qué ha sido operada la paciente.
Si la histerectomía la hemos realizado por algún proceso maligno, se sigue el protocolo específico de cada uno de ellos. Por ejemplo, si operamos una mujer por un cáncer de cuello de útero deberemos de visitarle cada 3 o 4 meses, los dos años siguientes a la intervención, luego cada 6 meses hasta los 5 años y posteriormente una vez al año.Si la cirugía ha sido realizada por un proceso benigno una vez al año es más que suficiente.
Recuerda acudir a tus revisiones periódicas con el ginecólogo, ya que gracias a estas se pueden prevenir muchas enfermedades.
En la Unidad de Ginecología de Quirónsalud Torrevieja y Alicante contamos con un equipo de profesionales que te harán un seguimiento personalizado de tu caso.
y Alicante contamos con un equipo de profesionales que te harán un seguimiento personalizado de tu caso.
El precio de la cirugía se proporciona a cada paciente de forma individual según su caso y necesidades.
Texto elaborado por el Doctor Rodolfo Martin. Jefe de Ginecología de Quirónsalud Alicante
Jefe de Ginecología de Quirónsalud Alicante y Torrevieja.
y Torrevieja.
Solicita aquí información acerca de la intervención de histerectomía 0 comentarios
0 comentarios - 202327dic
El impacto que las malformaciones uterinas pueden tener sobre tu fertilidad, conoce los síntomas
Texto elaborado por el Doctor José Enrique Martín, jefe de Ginecología de Quirónsalud Valencia.
Consulta también con nuestros especialistas en ginecología de Quirónsalud Alicante, Quirónsalud Murcia y Quirónsalud Torrevieja.
La prevalencia de alteraciones uterinasen la población general suele ser de un 3%, no obstante, en pacientes que acuden a centros de fertilidad por trastornos reproductivos, la prevalencia de las alteraciones anatómicas uterinas es mayor, siendo en el caso de las pacientes que acude por infertilidad, el doble de frecuente.
Cuando la paciente acude por abortos de repetición (2 o más abortos) la posibilidad de una alteración anatómica uterina se triplica con respecto a la población general y en los casos en que existe asociación de infertilidad más abortos, el riesgo de tener una anomalía uterina se multiplica por 5.
Cómo saber si un útero está sano
Habitualmente la gran mayoría de las alteraciones anatómicas del útero no suelen dar síntomas hasta que la mujer alcanza una edad en la que se plantea la maternidad y es cuando se pone en evidencia la alteración, ya que dificulta en muchas ocasiones la gestación y conlleva un incremento muchas veces en las tasas de aborto
Solo en aquellos casos de alteraciones anatómicas complejas como la ausencia de útero o hemiuteros llamados no comunicantes (ya que no hay conexión con la vagina), suelen manifestarse como síntoma la "ausencia de menstruación" durante la pubertad; sin embargo, afortunadamente son la minoría de los casos que se suelen presentar.
¿Cuáles son las consecuencias de las malformaciones uterinas en las mujeres?
Muchas de las alteraciones anatómicas uterinas desde el nacimiento se relacionan a largo plazo con el desarrollo de endometriosis. Esta es una enfermedad relacionada con las menstruaciones, donde suele haber dolor menstrual, al mantener relaciones y asocia infertilidad muchas veces.
Por otra parte, debido a que el desarrollo embriológico del útero comparte ciertos procesos con el sistema urinario, en muchas ocasiones las alteraciones anatómicas del útero van asociadas a alteraciones renales y/o genitourinarias, por lo cual es mandatario ante la presencia de alteraciones uterinas estudiar las vías urinarias.
Finalmente, debido a que el útero representa el órgano reproductor femenino por excelencia, es lógico pensar que sus alteraciones llevan a repercusiones negativas en el ámbito reproductivo.
Malformaciones uterinas y sus consecuencias en la fertilidad
Todas las malformaciones uterinas pueden afectar el embarazo en mayor o menor medida, dependiendo del tipo de alteración que tenga la paciente.
Algunas de las malformaciones uterinas tienen asociado un incremento en las tasas de aborto, asimismo durante la gestación pueden ocasionar alteraciones del crecimiento fetal (como el bajo peso al nacer, malposiciones fetales durante el parto que obliguen a culminar con una cesárea y riesgo de prematuridad), los casos complejos, que son muy excepcionales, pueden imposibilitar del todo la gestación.
En Quirónsalud contamos con médicos especializados para el tratamiento y seguimiento de las malformaciones uterinas.
¿Qué prueba se realizan para detectar las malformaciones uterinas?
Tradicionalmente, muchas de las alteraciones se diagnosticaban durante un acto quirúrgico por visualización directa como una laparoscopia (inspección de la cavidad pélvica con una Cámara que se introduce a través del ombligo); sin embargo, con el avance de la tecnología esto ha caído en desuso y cobra importancia actualmente las técnicas de imagen como la resonancia magnética y la ecografía 3D.
Con este tipo de técnicas es posible hacer una representación tridimensional del útero y su cavidad para diagnosticar el tipo de anomalía anatómica que posee, son técnicas inocuas y muy bien toleradas por el paciente, más aún la ecografía que está muy difundida en la mayoría de las consultas ginecológicas rutinarias, especialmente en centros de fertilidad.
La resonancia magnética tiene la peculiaridad que a la vez permite valorar las vías urinarias y riñones que en ocasiones pueden estar alterados ante anomalías del desarrollo uterino.
Otro tipo de prueba que podría tener alguna relevancia es la histerosalpingografía que no es más que la aplicación de un medio de contraste (radiopaco) a través del cuello del útero para dibujar la silueta de la cavidad uterina y las trompas de Falopio, no obstante, requiere la confirmación del hallazgo con los estudios de imagen antes mencionados.
¿Qué tratamientos se utilizan para tratar las malformaciones uterinas?
Desafortunadamente, existen malformaciones uterinas que no pueden corregirse de ninguna manera; sin embargo, son las menos frecuentes o presentes en muy raras ocasiones.
El grueso de las alteraciones uterinas y las que más se suelen ver en los centros de reproducción asistida suelen ser susceptibles de corrección quirúrgica y la buena noticia es que con los avances tecnológicos hoy en día, los procedimientos de corrección suelen ser relativamente sencillos (en manos experimentadas, como el equipo de Quirónsalud.
Habitualmente la vía de abordaje para corregir este tipo de alteraciones es mediante una histeroscopia que implica la introducción de una cámara con un canal de trabajo a través del cuello del útero para acceder a la cavidad uterina y corregir la anomalía que presente la paciente. Hablamos de equipos de entre 4 y 7mm de diámetro, por tanto suele ser un procedimiento que en la mayoría de los casos es ambulatorio (el paciente se opera y en 3-4hrs es dada de alta a su domicilio) y puede reanudar su actividad física o laboral al día siguiente de la intervención, por tanto, es conveniente que ante la presencia de una alteración de este tipo, la paciente acuda a un centro de fertilidad o a su ginecólogo para valorar correctamente su caso y proponer una solución al mismo que en la mayor parte de los casos existe.
Quirónsalud - QuirónsaludAlicante - QuirónsaludTorrevieja - Quironsalud Murcia - Ginecólogo - unidad ginecología - médico ginecólogo Quirónsalud - ginecólogos Quirónsalud alformaciones uterinas - clasificación malformaciones uterinas - útero arcuato consecuencias - clasificación afs malformaciones uterinas0 comentarios - 202224feb
Los riesgos de un embarazo prematuro para el bebé y la mamá
Texto elaborado por Paula Soriano
 , ginecóloga de Quirónsalud Murcia
, ginecóloga de Quirónsalud Murcia
Cada año nacen en el mundo millones de niños prematuros.
Ser prematuro significa haber nacido antes de tiempo. Según la definición más aceptada, actualmente son prematuros los niños que nacen antes de que se cumplan las 37 semanas de gestación.
La gestación a término es aquella que alcanza las 37 semanas de gestación. Por ello, la definición más aceptada, actualmente es que son prematuros los niños que nacen antes de que se cumplan estas semanas.
¿Cuándo se dice que un parto es prematuro?
A pesar de que no hay una clasificación universal, actualmente la clasificación más utilizada es la siguiente:
• Prematuro extremo.
Nacido antes de las 28 semanas de gestación. Por fortuna, este tipo de parto solo representa el 1-2% de todos los nacidos vivos.
• Recién nacido muy prematuro.
Este tipo de parto engloba a aquellos nacidos entre las 29 y 31,6 semanas de gestación.
Estos dos grupos constituyen, aproximadamente el 20% del total de prematuros.
Son los que presentan afectaciones más graves a corto y a largo plazo, mayor mortalidad y los que consumen la mayor parte de recursos económicos, tiempos de asistencia y de investigación en neonatología.
• Prematuro moderado.
Son aquellos que han nacido entre las 32 y 34,6 semanas de gestación.
• Prematuro tardío.
Este tipo de parto se da en los nacidos entre las 35 y 36,6 semanas de gestación.
Factores de riesgo de un parto prematuro
Los principales factores de riesgo de parto prematuro son:
Mujeres con historia de parto prematuro anterior antes de las 34 semanas. Es el factor más importante.
Factores uterinos.
Cirugías como la conización cervical, malformaciones uterinas, como el útero septo o bicorne. O malformaciones en la cavidad endometrial, pueden suponer un factor de riesgo en el embarazo.
También podemos decir que un período intergenésico corto (entre parto y nueva gestación inferior a 6 meses) duplica el riesgo de parto prematuro.
El consumo de tabaco. Las mujeres fumadoras tienen más riesgo de parto prematuro y de retraso crecimiento fetal intrauterino.
Complicaciones de la gestación actual.
- Sangrado en el 2º y 3º trimestre.
- Gestación múltiple.
- Alteraciones del líquido amniótico (tanto por exceso como por defecto).
- Rotura prematura de membranas.
- Infección sistémica como la pielonefritis.
- Amenaza de parto prematuro.
La Nutrición definida por el índice de masa corporal (IMC)
Las mujeres muy delgadas con un IMC inferior a 19 tienen más riesgo de prematuridad. Esto puede ser debido a una disminución del flujo uterino posiblemente.
De igual modo, la obesidad también es considerada factor de riesgo
 . El tejido graso libera sustancias proinflamatorias que pueden terminar desencadenando el parto.
. El tejido graso libera sustancias proinflamatorias que pueden terminar desencadenando el parto.Las mujeres con obesidad presentan mayor riesgo de complicaciones, como la diabetes
 o la hipertensión
o la hipertensión , que puede obligar a finalizar el embarazo antes de tiempo.
, que puede obligar a finalizar el embarazo antes de tiempo.Riesgos de un parto prematuro para el bebé
Aquellos bebés que nacen antes de las 37 semanas de gestación, presentan mayor inmadurez de todos los órganos y sistemas, así como mayor incidencia de patologías que pueden provocar que los órganos no se desarrollen de manera correcta.
Esta inmadurez es inversamente proporcional a las semanas con las que nace: a menos semanas mayor inmadurez.
Cómo es lógico, cuantas menos semanas presente el prematuro al nacer, más problemas pueden tener. Además, estos suelen ser más graves y pueden dejar más secuelas a largo plazo.
Si es el primer parto es prematuro, ¿se puede dar en los siguientes?
Esta es una de las consultas frecuentes que recibe el equipo de ginecólogos de Quirónsalud.
 Muchas mujeres que han tenido un primer parto prematuro y tienen idea de tener más hijos suelen tener dudas sobre si este tipo de parto se dará de nuevo con el siguiente bebé.
Muchas mujeres que han tenido un primer parto prematuro y tienen idea de tener más hijos suelen tener dudas sobre si este tipo de parto se dará de nuevo con el siguiente bebé.Uno de los principales factores de riesgo para prematuridad, es haber presentado un parto prematuro previo, y depende de la edad gestacional con la que se produjo y del número de partos prematuros previos.
Cómo prevenir un parto prematuro
Es importante la detección de aquellas mujeres con factores de riesgo para prematuridad y un buen manejo del embarazo para evitar parto antes de las 37 semanas.
En la Unida de Ginecología de Quirónsalud
 realizamos un seguimiento y estudio personalizado de cada embarazo para poder detectar a tiempo cualquier factor de riesgo y así evitar poner en peligro tanto a la madre como al feto.
realizamos un seguimiento y estudio personalizado de cada embarazo para poder detectar a tiempo cualquier factor de riesgo y así evitar poner en peligro tanto a la madre como al feto.Entre los consejos que nuestros profesionales comentamos con las pacientes podemos encontrar:
Disminución del estrés.
Control de anemia.
Reposo en casos de riesgo.
Control de alimentación.
Suplementos con Omega3.
Dejar de fumar y evitar tóxicos…
Gracias a las grandes líneas de investigación en este campo, se están aplicando estrategias terapéuticas específicas de utilidad para la reducción del parto prematuro.
Síntomas que pueden alertar de riesgo de parto prematuro
Los síntomas que las mujeres pueden presentar son los siguientes:
Sangrado en el 2º y 3º trimestres.
La presencia de sangrado predispone a complicaciones como la rotura prematura de membranas o la amenaza de parto prematuro.
Aparición de contracciones uterinas.
Los síntomas como el endurecimiento de la barriga acompañado de dolor tipo menstruación, deben alertar de la posibilidad de amenaza de parto prematuro.
Pérdida de líquido amniótico
Una vez descartada la pérdida de orina involuntaria o flujo vaginal o semen, la pérdida de líquido vaginal alerta de la posibilidad de rotura prematura de membranas.
Estas son las señales que te alertarán de riesgo de parto prematuro. Es en ese momento cuando lo recomendable es acudir a tu médico. En la Unidad de Ginecología de Quirónsalud
 realizamos una exploración física, además de otras pruebas diagnósticas como ecografía, analíticas, etc para detectar cualquier complicación o posibilidad de parto prematuro.
realizamos una exploración física, además de otras pruebas diagnósticas como ecografía, analíticas, etc para detectar cualquier complicación o posibilidad de parto prematuro.¿Cuáles son las probabilidades de tener un parto prematuro?
Según la Organización Mundial de la Salud, casa año nacen en el mundo unos 15 millones de bebés antes de llegar a término, es decir, más de uno en 10 nacimientos.
Aproximadamente un millón de niños prematuros mueren cada año debido a complicaciones en el parto.
Si estás embarazada o pensando en ser mamá la Unidad de Ginecología de Quirónsalud te acompañará durante esta etapa. Contamos con profesionales cualificados y medios para el seguimiento y diagnóstico.
Más información en la Unidad Materno Infantil de Quirónsalud Murcia

Los riesgos de un embarazo prematuro para el bebé y la mamá
Quirónsalud - QuirónsaludAlicante - QuirónsaludTorrevieja - Quironsalud Murcia - Ginecólogo - unidad ginecología - prueba diagnostica - probelmas embarazo - complicaciones embarazo mujer - embarazo - embarazo prematuro - riesgo prematuridad - bebé prematuro - síntomas parto prematuro - tipos de parto0 comentarios - 202211mar
Las pruebas de diagnóstico prenatal que te ayudarán a conocer el estado de salud de tu bebé
Texto elaborado por la Doctora María Hueso Villanueva jefa de diagnóstico prenatal de Quirónsalud Valencia.
jefa de diagnóstico prenatal de Quirónsalud Valencia.
El diagnóstico prenatal consiste en la realización de pruebas durante el embarazo, para la detección de alteraciones fetales, de tipo morfológico, estructural, funcional o cromosómico.
Las alteraciones, que afectan aproximadamente al 3-5% de los embarazos, pueden aparecer de forma espontánea, o bien hereditaria, por ello, se puede realizar un asesoramiento reproductivo previo al embarazo, mediante la historia familiar, personal y reproductiva , con estimación de los riesgos de anomalía fetal en un próximo embarazo.
En muchos casos, el diagnóstico antes del nacimiento permite la realización de un adecuado seguimiento del embarazo y la programación de unos cuidados postnatales desde el primer momento, así como hacer conocedores a los padres del problema, para que puedan tomar la decisión que consideren oportuna en función de las circunstancias.
y la programación de unos cuidados postnatales desde el primer momento, así como hacer conocedores a los padres del problema, para que puedan tomar la decisión que consideren oportuna en función de las circunstancias.

Pruebas para el diagnóstico prenatal: el screening combinado
Durante el embarazo se realiza siempre una valoración ecográfica en semana 12, para estudio morfológico inicial y valoración del riesgo de cromosomopatías con marcadores ecográficos (incluye la translucencia nucal, la medición del líquido de la piel de la nuca).
A estos datos se añade el resultado de unos marcadores bioquímicos obtenidos por un análisis sanguíneo a la embarazada y se calcula un riesgo numérico específico de trisomía 21 (síndrome de Down), así como de trisomía 18 (síndrome de Edwards) y trisomía 13 (síndrome de Patau).Este es el cribado combinado bioquímico-ecográfico del primer trimestre y es el de elección.
Tiene una tasa de detección del 90% - 92%.
Estas pruebas de diagnóstico prenatal se realizan a todas las gestantes independientemente de su edad. La ecografía se realiza de la semana 11 a la 13+6 y la analítica de la semana 8 a la 13+6. En el cálculo está incluida la edad materna (a mayor edad materna, el riesgo es mayor), y el resultado es una probabilidad numérica.
se realizan a todas las gestantes independientemente de su edad. La ecografía se realiza de la semana 11 a la 13+6 y la analítica de la semana 8 a la 13+6. En el cálculo está incluida la edad materna (a mayor edad materna, el riesgo es mayor), y el resultado es una probabilidad numérica.
Qué pruebas hacemos si el screening combinado ecográfico-bioquímico sale de riesgo elevado
Si el riesgo es alto, se explicará a la paciente la recomendación de un test más preciso, explicándose las opciones del estudio del DNA fetal libre (que consiste en una analítica de sangre a la madre) y las pruebas invasivas.
El primero evita el riesgo de pérdida fetal, y aunque es de menor precisión que las segundas, la detección de la trisomía 21 es del 99% (y 97% para trisomía 18 y 13). Este test de DNA no es una prueba diagnóstica, es de cribado, por lo tanto si sale de riesgo elevado, se debe confirmar el diagnóstico con una prueba invasiva, biopsia corial o amniocentesis. Si el riesgo es bajo, es muy poco probable que el bebé este afecto de las cromosomopatías estudiadas. Tampoco estudia de forma completa las alteraciones cromosómicas de los cromosomas estudiados, y sí detecta el sexo fetal. Los resultados están disponibles en 3-6 días.
Si el riesgo es muy alto, o la translucencia nucal fetal ecográfica (líquido de la piel de la nuca) supera el percentil 99, se ofrecerá la realización de una prueba invasiva (biopsia corial o amniocentesis), que puede acompañarse de una técnica de diagnóstico rápido añadida (FISH o QF-PCR, que nos permite tener el resultado para las principales cromosomopatías a partir de normalmente 3 días) y microarrays (se utiliza para estudio de los genes, que son componentes de los cromosomas) . Se realizará además un seguimiento ecográfico al menos hasta la semana 20-22.
Si el riesgo es intermedio, se informará sobre la opción del DNA fetal libre en sangre materna.
Para las pacientes que llegan tarde a la realización de la prueba del primer trimestre, se ofrecerá el screening bioquímico del segundo trimestre, consiste en una extracción de sangre materna y se realiza a partir de la semana 14-19,6 semanas.
Técnicas invasivas para el diagnóstico prenatal
Las técnicas de las que hemos hablado son técnicas de cribado, que estiman probabilidades de riesgo.
Para saber el resultado 100% seguro, ante riesgo elevado de las pruebas, recurrimos a las pruebas invasivas, que permiten estudiar el cariotipo completo.
La elección de una u otra depende del momento del embarazo y de la alteración a estudio. El riesgo de pérdida fetal en manos experimentadas es del 0,1-0,5%. Se recomienda reposo 24h. Los resultados de los cromosomas más frecuentemente afectos están en 3-7 días, y el definitivo, al tratarse de un cultivo celular, está en tres semanas.
Las pruebas no son dolorosas, y por lo tanto no precisan anestesia.
- Biopsia corial: se realiza una toma de muestra de placenta (corion), a través del cérvix (vía vaginal) o del abdomen materno. Se realiza de la 11 a la 13 semana (preferíblemente en la 12).
- Amniocentesis: consiste en la extracción de una muestra de líquido amniótico mediante punción con aguja a través del abdomen.
Durante el estudio de las muestras obtenidas mediante procedimientos invasivos, se pueden añadir también estas pruebas:
- FISH/QF-PCR : En aproximadamente 48-72 h se pueden diagnosticar las alteraciones numéricas más frecuentes de los cromosomas (21, 18 y 13, X e Y, estos últimos lo sexuales), por lo que añade información muy valiosa, mientras está pendiente el cariotipo completo.
- ARRAYS: estudio más completo del DNA fetal, que se encuentra dentro de los cromosomas, y estudia los genes que lo componen. Puede estudiar hasta 120 síndromes. El resultado se obtiene en 7-14 días.
Ecografías como prueba de diagnóstico prenatal
En la Unidad de Ginecología de Quirónsalud Valencia contamos con los medios necesarios para realizar las ecografías 2D y ecografías 3D a nuestras pacientes, para un control sobre el desarrollo fetal exhaustivo.
contamos con los medios necesarios para realizar las ecografías 2D y ecografías 3D a nuestras pacientes, para un control sobre el desarrollo fetal exhaustivo.
Las ecografías en embarazadas se practican por ginecólogos especializados y formados, que alcanzan el nivel de ecografía requerido por la SEGO, nuestra sociedad.
Aunque es la prueba principal del embarazo y detecta gran parte de los defectos morfológicos, no es diagnóstica nunca al 100%, ya que existen defectos no visualizables ecográficamente durante el embarazo, o que no se visualizan aún en el momento de la ecografía, por la edad gestacional, o alteraciones de la transmisión acústica materna, problemas de visualización por la posición fetal o escaso líquido amniótico…
Ecografía de la semana 12
Se realiza de la 11-14 semana y estudia los defectos físicos valorables en esta etapa temprana de la gestación, así como marcadores de cromosomopatía como la translucencia nucal, el ductus venoso, flujo tricuspídeo cardíaco, presencia de hueso nasal, también se valora el flujo por las arterias uterinas maternas para estimación del riesgo de preeclampsia, que consiste en la hipertensión materna causada por la gestación.
Se complementa con la analítica de marcadores bioquímicos (fracción β libre de la gonadotropina coriónica, fβ-hCG, y la proteína placentaria A asociada al embarazo, PAPP-A), y permite estimar un riesgo numérico o probabilidad de trisomía 21, 18 y 13.
Ecografía a partir de la semana 16
Para pacientes con riesgo elevado de alteraciones fetales, es un estudio morfológico previo a la ecografía de la semana 20, para el despistaje de malformaciones fetales importantes.
Ecografía de la semana 20
Se realiza de la 18-22 semana (preferíblemente 20), consiste en un examen detallado completo de alta resolución del feto, a nivel externo e interno, para descartar malformaciones.
Ecocardiografía fetal y neurosonografía fetal
Se trata de un estudio exhaustivo cardíaco y cerebral fetal, respectivamente, que complementa a las ecografías rutinarias.
Ecografía 3D en Quirónsalud (3 o más dimensiones)
Estas permiten visualizar ciertos defectos visualizados y diagnosticados en la ecografía tradicional diagnóstica, que es 2D. Es un complemento a la técnica 2D que no la sustituye, lo más apreciado por los pacientes es la obtención de imágenes muy similares a la realidad de partes del bebé como la cara o los miembros, y poder visualizarlo en movimiento en tiempo real (4D-5D), idealmente de la 26-28 semanas.
En ocasiones no es posible obtener imágenes de calidad, debido a la posición fetal.
Ecografía de seguimiento del embarazo, de control y bienestar fetal
Se realiza en el tercer trimestre, de la semana 30-36, o en cualquier otro momento si se considera necesario.
Se complementa con el Doppler-color, que permite la visualización y el estudio de la vascularización arterial y venosa fetal, y con la medición y estudio de determinados parámetros, valoramos el bienestar fetal, fundamental en muchas ocasiones para controlar el seguimiento del embarazo y la programación de las visitas obstétricas , así como de la finalización del embarazo.
El precio de las pruebas de diagnóstico prenatal varía en función de cada caso y las necesidades de cada paciente. En las Unidades de Ginecología de Quirónsalud hacemos un estudio y asesoramiento continuo de la paciente y su bebé, acompañándoles en el proceso y realizando las pruebas pertinentes que pueda ir necesitando.
hacemos un estudio y asesoramiento continuo de la paciente y su bebé, acompañándoles en el proceso y realizando las pruebas pertinentes que pueda ir necesitando.
Solicita más información en la Unidad de Diagnóstico Prenatal de Hospital Quirónsalud Valencia
- 202230mar
Hablamos de obesidad infantil, una de las principales preocupaciones de las madres
Texto elaborado por el Doctor Carlos Sala
 jefe de la Unidad de la Obesidad Adolescente del Hospital Quirónsalud Valencia.
jefe de la Unidad de la Obesidad Adolescente del Hospital Quirónsalud Valencia.
La obesidad en niños y adolescentes no es solo un problema estético, sino que supone a nivel mundial un problema de salud con graves consecuencias para la vida de los menores.Tras un estudio realizado por la Organización Mundial de la Salud (OMS), la en el que se analizaron el peso y la talla de 31,5 millones de personas de entre 5 y 19 años de edad, en España se estima que un 14 % de la población infantil y adolescente sufre obesidad y un 27 % presenta sobrepeso, lo que supone un claro factor de riesgo para llegar a ser obeso en la edad adulta.
Además, hay dos picos de incidencia: uno sobre los 5 años, relacionado con el rebote adiposo; y otro al inicio de la adolescencia, a partir de los 11-12 años. Este último es preocupante puesto que si no se toman medidas en ese momento hay un riesgo incrementado de continuar con obesidad en la etapa adulta.
Si la tendencia actual no varía, toda una generación de niños y adolescentes crecerá con la carga de la obesidad.Según diversos estudios, tres de cada cuatro niños y adolescentes obesos lo serán también en la vida adulta. Esto significa que tendrán mayor predisposición a sufrir enfermedades graves como cardiopatías, artritis degenerativa, ictus y varias formas de cáncer.
Consecuencias del sobrepeso en niños y adolescentes
Es importante saber que no hay que esperar a que sean mayores para que se resienta su salud por la obesidad.
Una de las enfermedades que pueden surgir a raíz de la obesidad en los adolescentes es la diabetes.
En la diabetes tipo 2 del adolescente obeso, las células beta del páncreas se consumen cuatro veces más rápido que en un adulto, lo que ocasiona lesiones en el riñón, la retina y los nervios periféricos de forma más precoz que en el adulto, incluso a los cinco años de su inicio.Además, un tercio de los adolescentes obesos presentan síndrome de apnea del sueño
 y un mayor riesgo de sufrir un cáncer de colon, mama u ovario cuando llegan a la edad adulta, lo que dibuja un inquietante panorama.
y un mayor riesgo de sufrir un cáncer de colon, mama u ovario cuando llegan a la edad adulta, lo que dibuja un inquietante panorama.
Pese al alcance y gravedad de la prevalencia de la obesidad infantil y adolescente, por supuesto que tiene solución, aunque no una única solución. Debemos tener en cuenta que se trata de un problema de salud con múltiples causas que, del mismo modo, deben ser tratadas una a una, aunque desde una perspectiva global.
Causas de obesidad en adolescentes y niños
En efecto, detrás de un menor obeso lo habitual es que haya;
- Problemas dietéticos, con una alimentación poco saludable a base de productos altos en grasas, comida basura y bollería industrial.
- Problemas psicológicos, con cuadros de ansiedad o depresión -muchas veces ocasionados por la propia obesidad-, que frecuentemente se intentan compensar recurriendo a una ingesta desordenada de alimentos.
- Sedentarismo, con escasa o nula actividad física.
Todo ello demuestra que solo abordando los tres frentes se puede conseguir un peso normalizado para la edad y la talla y, lo que es el objetivo fundamental, mejorar su salud reduciendo el riesgo de las enfermedades asociadas.
En la Unidad de Obesidad Adolescente de Quirónsalud Valencia , la primera de la sanidad privada de la Comunidad Valenciana, los pacientes son tratados desde una óptica multidisciplinar y coordinada por nutricionistas, psicólogos y especialistas en medicina deportiva que trabajan conjuntamente para conseguir que el adolescente obeso cambie paulatinamente todos esos hábitos que le han conducido a la obesidad.
, la primera de la sanidad privada de la Comunidad Valenciana, los pacientes son tratados desde una óptica multidisciplinar y coordinada por nutricionistas, psicólogos y especialistas en medicina deportiva que trabajan conjuntamente para conseguir que el adolescente obeso cambie paulatinamente todos esos hábitos que le han conducido a la obesidad.
Cirugía para la obesidad en adolescentes
El tratamiento multidisciplinar debe mantenerse al menos entre seis y doce meses, ya que además de comprobar si ha perdido peso debemos evaluar que el paciente haya interiorizado los nuevos hábitos de vida y que las enfermedades asociadas han remitido.
Si no se han alcanzado los objetivos, lo indicado suele ser la cirugía, tal como recomiendan instituciones científicas como la Sociedad Americana de Cirugía Bariátrica y Metabólica.
La técnica quirúrgica más indicada en estos casos es la denominada gastrectomía vertical laparoscópica . Básicamente, consiste en extirpar el 70% del estómago, dejando un tubo gástrico estrecho.
. Básicamente, consiste en extirpar el 70% del estómago, dejando un tubo gástrico estrecho.
Con ello se consiguen dos objetivos: que el paciente se sienta saciado con una pequeña ingesta de alimento, con lo que come menos; y reducir notablemente la secreción de ghrelina, una sustancia que estimula el apetito.Gracias a esta técnica mínimamente invasiva se consigue una mayor pérdida de peso que con otras cirugías, con un menor riesgo y una mejor absorción del hierro, calcio y otros nutrientes especialmente necesarios en la etapa de crecimiento del adolescente.
Además, el paciente es dado de alta a las 24 horas, sin apenas dolor, y podrá reincorporarse a su vida normal aproximadamente una semana después de la intervención.
Se trata, en definitiva, de conseguir una mayor pérdida de peso, más perdurable en el tiempo, con menor número de complicaciones y con mayor tasa de resolución de las enfermedades asociadas, es decir, mejor respuesta metabólica en comparación con los resultados de esta misma técnica en adultos.
Un espacio materno infantil donde se resuelven las dudas frecuentes sobre la aventura de ser madre, desde el inicio hasta que nace el bebé. Hablamos de Pediatría, partos, lactancia, reproducción asistida, etc... Cómo cuidarte antes, después y durante el embarazo, qué necesitas y cómo prepararte para la llegada de tu bebé, sus cuidados, su alimentación y todo lo que quieras saber para esta nueva etapa que comienza lo encontrarás en nuestro blog. Un espacio donde cambiamos pañales, tenemos chupetes y te ayudamos a preparar el biberón para tu pequeño. Bienvenid@ a nuestra aventura, bienvenid@ a la etapa más emocionante de tu vida, ser mamá.
 2.023
2.023
 2.022
2.022  Diciembre
Diciembre - El VPH o virus del papiloma humano, la enfermedad de transmisión sexual que casi todos los hombres y mujeres contraen en algún momento de su vida.
- Consejos efectivos que te ayudarán a aliviar los síntomas de las hemorroides durante el embarazo
- Conoce las ventajas del examen prenatal que te ayudará a detectar patologías en tu bebé, el estudio de amniocentesis.
 Noviembre
Noviembre
 Octubre
Octubre
 Septiembre
Septiembre
 Agosto
Agosto
 Julio
Julio
 Junio
Junio
 Mayo
Mayo
 Abril
Abril
 Marzo
Marzo
 Febrero
Febrero
 Enero
Enero
 2.021
2.021
 2.020
2.020
 2.019
2.019
 2.018
2.018
 2.017
2.017
- El impacto que las malformaciones uterinas pueden tener sobre tu fertilidad, conoce los síntomas
- Todo lo que tienes que saber sobre a epistomía antes de tu parto
- Conoce los síntomas de la bronquiolitis en niños, el tratamiento más eficaz y cómo ayudarles a prevenirla
- Conoce los beneficios de conservar el cordón umbilical de tu bebé al nacer
- Conoce el quiste que podría estar provocando sequedad vaginal y problemas en tus relaciones sexuales
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.

















