Quirónsalud
Blog de la Dra. Irene Rubio Bollinger. Experta en Sueño. Hospital Quirónsalud Sur
- 202026may
Insomnio: un problema clínico y social
El insomnio es un síntoma de una gran variedad de cuadros clínicos. Cuando es crónico y severo el paciente lo vive como una enfermedad en sí misma y todos los demás síntomas como consecuencia de este insomnio. Pero nos corresponde a los clínicos expertos en esta materia determinar la causa real de este trastorno del sueño.

¿Qué causas tiene el insomnio?
Como causas o factores que predisponen a padecer insomnio encontramos el propio proceso de envejecimiento, ser hombre o mujer, condiciones de salud que tengamos, el uso de fármacos o sustancias, etc. Pero, uno de los factores que más predispone a padecer insomnio es el factor psicológico.
¿A qué nos referimos con factores psicológicos predisponentes?
Se sabe que el insomnio guarda una estrecha relación con circunstancias que interpretamos como estresantes. Suele producirse un afrontamiento ineficaz de situaciones de estrés que se mantienen en el tiempo. Esto tiene una relación estrecha con las características de personalidad de cada uno, que hace que el insomnio se perpetúe en el tiempo por una situación de hiperalerta permanente.
De esta manera podemos decir que el insomnio es consecuencia del estrés, pero igualmente el insomnio es fuente de estrés.
El hecho, el no dormir, bien genera una serie de pensamientos y comportamientos alrededor del problema que generalmente provocan un agravamiento progresivo del problema y muchas veces se desarrollan enfermedades psicosomáticas que implican la afectación del aparato circulatorio, digestivo y musculoesquelético entre otros.
¿Qué es el insomnio?
El insomnio es una queja subjetiva del paciente que puede presentar una dificultad para iniciar o mantener el sueño; igualmente despertares muy tempranos por la mañana. Puede presentar una de estas o una combinación de ellas. Se acompaña de síntomas diurnos de cansancio, fatiga, irritabilidad, etc.
Esta alteración puede ser transitoria o crónica.
¿Qué prevalencia tenemos de este trastorno?
- Se puede estimar su prevalencia en torno a un 15-20% de la población adulta.
- Es más frecuente en las mujeres y personas de mayor edad.
- Es más prevalente en personas con problemas de salud física y/ o mental.
¿Qué repercusiones psicosociales tiene el insomnio?
El insomnio crónico tiene un impacto negativo sobre la calidad de vida del paciente lo que se traduce en repercusiones en el ámbito familiar, laboral y social.
Estos pacientes suelen disminuir su participación en actividades familiares, incluyendo también una disminución de relaciones sexuales con la pareja.
La productividad en el trabajo también se ve afectada ya que el insomnio afecta a las funciones cognitivas, teniendo estas personas una menor concentración durante el día y peor memoria en el desempeño de su trabajo. Algunos casos provocan también un retraso en la entrada al trabajo y un mayor absentismo debido a bajas por enfermedad.
La esfera social se ve afectada al mostrar la persona con insomnio un menor contacto social dado que aumentan las actitudes sociales negativas y hay un deterioro de las habilidades sociales. Todo esto provoca una retracción de la persona y un menor contacto con el entorno.
Por todos estos motivos la calidad de vida del paciente insomne se ve muy afectada.
Acudir a una Unidad de Sueño es lo recomendable ante la posibilidad de estar sufriendo este trastorno para poder así abordar dicho problema con profesionales especializados.
0 comentarios - 20214mar
Cómo conseguir dormir bien… ¡sin pastillas!
Uno de cada cinco españoles duerme menos de lo que debería y, de éstos, uno de cada tres toma pastillas para dormir.

¿Existe un método más efectivo y duradero a largo plazo para tratar el insomnio?
El insomnio supone un factor de riesgo para la aparición de enfermedades psicológicas, neurológicas, cardiovasculares y metabólicas. Su impacto en el día a día de la persona incluye cambios en el estado de ánimo, merma en la concentración, atención y rendimiento.
Los estudios muestran que dormir menos de cinco horas aumenta de manera significativa la posibilidad de padecer todos estos problemas.
¿Con qué soluciones contamos para afrontar el insomnio?
Tenemos en el mercado diversos fármacos para afrontar los problemas de sueño, pero su aplicación está enfocada para intervenciones en momentos concretos y limitada en el tiempo.
Los problemas surgen cuando se toman de manera continuada en el tiempo, perdiendo finalmente su efectividad y exponiendo a la persona a los efectos secundarios tan nocivos para la salud. El paciente a la larga estará "intoxicado" con la medicación, presentando un enganche a la misma. Aparecen síntomas diurnos como alteración de la memoria, fatiga, somnolencia, falta de concentración, así como dependencia, tolerancia y síntomas con la abstinencia.
En contraposición a la toma de fármacos hay una técnica ampliamente estudiada que, a diferencia de las pastillas, tiene un efecto satisfactorio a largo plazo y sin efectos secundarios.
Todas las asociaciones médicas dedicadas al estudio y tratamiento del insomnio recomiendan la terapia cognitivo conductual para el insomnio (conocida con las siglas TCC ).
¿En qué consiste este tratamiento?
Está indicado en el tratamiento del insomnio persistente.
Se centra en abordar los aspectos comportamentales y cognitivos referentes a nuestro problema de sueño. Pretende ajustar y cambiar pensamientos erróneos y creencias falsas acerca de lo que es el insomnio. Ayuda igualmente a cambiar comportamientos erróneos y mal adaptativos que adquirimos al padecer de insomnio por unos más funcionales.
Si tenemos esta solución a nuestro alcance… ¿por qué la gente sigue tomando pastillas?
La pastilla supone una solución fácil de adquirir y de aplicación rápida. En cambio, la TCC supone seguir un tratamiento a lo largo de 6-8 semanas incluyendo aproximadamente seis sesiones bajo la supervisión de un experto en este campo lo que implica un esfuerzo e implicación del paciente que no todos están dispuestos a cumplir. No obstante, este esfuerzo personal, realizado correctamente durante el tiempo de la terapia, redundará en un efecto beneficioso para toda la vida.
Se añade también el hecho de que son pocos expertos formados en este campo lo que limita la posibilidad de los pacientes de tener acceso al mismo.
Los distintos componentes de la terapia incluyen, en primer lugar, el historiar de manera completa y detallada al paciente para tener una idea clara de qué tipo de insomnio padece, así como descartar otras patologías médicas o del sueño que deban ser tratadas específicamente.
Se valorará su salud psicofísica, situación clínica, fármacos que toma, antecedentes familiares…
Respecto al insomnio en concreto, estableceremos el tipo, duración, severidad, síntomas acompañantes, etc. para poder iniciar un abordaje terapéutico adecuado.
Se recogerán datos sobre sus hábitos de vida y los hábitos relacionados con su sueño. Igualmente sobre pensamientos y actitudes relacionadas con el insomnio.
Las sesiones incluyen pautas de higiene del sueño, se establecen horarios concretos y regulares para acostarse y levantarse, conductas a seguir para afrontar los periodos de vigilia durante la noche, restricción de horas en cama, técnicas de relajación y meditación para relajar el cuerpo y la mente, técnicas para afrontar el estrés que genera el insomnio y se trabaja cómo cambiar pensamientos negativos y distorsionados sobre el insomnio por otros más adaptativos. Se instruye al paciente paso a paso sobre cómo implementar dichas pautas.
En caso de que el paciente esté tomando pastillas para dormir y quiera dejar de tomarlas se aplicará una pauta de deshabituación paulatina de las mismas para conseguir retomar un sueño más fisiológico y natural, consiguiendo al mismo tiempo tomar un control propio sobre el manejo de su sueño.
Durante este tiempo se trabajará con el paciente lo que se llama "educación en sueño". Esto implica informar y tratar con el paciente temas sobre el sueño que le van a permitir entender cómo funciona nuestro organismo frente al mismo, qué factores tiene que tener en cuenta de su propio organismo y del entorno que permiten regular esta función tan crucial para nuestro bienestar. Incluye, entre otros, el papel de la melatonina, el ciclo luz-oscuridad, temperatura corporal y ejercicio físico, conocer nuestro cronotipo….
El objetivo del tratamiento es mejorar tanto la calidad como la cantidad del sueño, reducir la angustia y la ansiedad asociadas con la falta de sueño y mejorar el rendimiento durante el día.
Este tratamiento permite enseñar al paciente a reconocer y utilizar las pautas y consejos aprendidos para adaptarse a aquellas manifestaciones residuales que puedan presentarse después de la terapia o en momentos de recaída.
Está comprobado que la TCC tiene una mayor eficacia que los medicamentos para el tratamiento del insomnio a largo plazo.
6 comentarios - 202214jun
Tengo insomnio. Esta es tu historia
La hora de acostarse se aproxima y Jesús está temiéndose ese momento. Él sabe perfectamente qué va a depararle esa noche: el tormento de otra noche de insomnio.
Cada noche se ha vuelto desagradablemente familiar… Jesús exhausto se mete en la cama y apaga las luces para empezar a dormir, pero sabe que es solo para estar tumbado y despierto. Cuanto más intenta quedarse dormido, más le cuesta, más vueltas da …. aumenta su frustración y estrés. Mira el reloj…¡¡¡las 2!!!
Cuando se da cuenta que no puede quedarse dormido comienza a notar un estado de ansiedad que va en aumento con pensamientos estresantes y catastrofistas sobre el sueño: "tengo que conseguir dormir o sino no podré funcionar bien mañana", también comienza a darle vueltas a los problemas que presenta su vida:" la reunión de mañana, los plazos de entrega, los problemas en la empresa, los problemas de salud de su madre, la hipoteca…" Vuelve a mirar el reloj: ¡Las 3 y media!
Todo se vuelve peor y más angustioso en mitad de una noche silenciosa y oscura. Incluso cuando Jesús al final consigue dormirse, no puede librarse del insomnio. Después de unas pocas horas de sueño, se despierta de nuevo y empieza otra vez a dar vueltas en la cama y se vuelven a repetir los mismos pensamientos.
Cuando la alarma suena por la mañana Jesús tiene que arrastrase para salir de la cama, enfadado y deprimido con el convencimiento de que tendrá otro día echado a la basura. Desmotivado y desesperado un día más.
El insomnio se ha convertido así en la peor pesadilla de Jesús.

Carolina es una enfermera de 47 años cuyo insomnio empezó a raíz de la muerte de un amigo cercano. Después de ver que no podía dormir durante unas semanas empieza a preocuparse por ello. Probó a quedarse dormida forzándolo, estando metida en la cama, pero eso provocaba que estuviera tensa y frustrada. Después de más de un mes de noches sin dormir, le empezó a dar una sensación de miedo cada vez que iba a ir a dormir. Además, había hecho siempre ejercicio, pero estaba tan fatigada por el insomnio que lo dejó de hacer. También probó a acostarse mucho antes a ver si así cogía el sueño. Todo esto la hizo dormir peor y desesperarse. Comenzó a tomar un vaso de vino antes de dormir y a tomar una pastilla, así tenía la sensación de conciliar el sueño más rápido. Ambos alteraron más todavía el sueño con el paso de los días y le hacían sentir más culpable y con poco control sobre el asunto. Su preocupación con el sueño, unido al estrés que le generaba rendir menos en el trabajo, empeoro más todavía su insomnio. Empezó a preguntarse qué le pasaba y estaba tan triste y desganada que pensó visitar un psiquiatra. Percibía su cama como un verdadero enemigo y pensaba que nunca volvería a dormir.
¿TE SUENAN ESTAS HISTORIAS?
Efectivamente estas historias son casi las mismas en todos los insomnes; viven en un interminable estado de ansiedad referente al insomnio y están angustiados con sus efectos sobre su vida diaria y su salud.
Al igual que Jesús o Carolina, los insomnes se sienten desesperanzados, sin energía y atrapados en su falta de control sobre su propio sueño y temen lo que para la mayoría de las personas es algo placentero: irse a la cama a dormir. Y es que en los insomnes hay un verdadero estrés postraumático generado por el hecho de no poder dormir.
No nos extraña el enfado, la desesperación y la irritabilidad causados por el insomnio que además afectan con mucha frecuencia el estado de ánimo, las funciones cognitivas y el rendimiento de la persona. Hay una afectación sobre la vida familiar y social y los priva de sentimiento de bienestar.
Su frustración crece o se sienten mas deprimidos si la familia y los amigos además les dicen: "está todo en tu cabeza" o "solo relájate", "tómate esta pastilla", …..y pueden empezar a pensar si lo que tienen es un problema psicológico. Como consecuencia los insomnes se sienten avergonzados por su propio problema que disminuye muchas veces su autoestima y confianza.
Por eso el tratamiento propuesto para el insomnio con resultados a medio y largo plazo es la intervención cognitivo conductual (hay una entrada en mi blog que explica con detalle en qué consiste).
Con esta intervención se desaprenden los hábitos y pensamientos erróneos y se aprende a dormir mejor modificando la forma de pensar sobre el sueño (reestructuración cognitiva) y estableciendo hábitos y comportamientos que favorezcan el sueño (reestructuración comportamental). También cómo usar el ejercicio, la dieta y la luz solar para mejorar el sueño y cómo minimizar los efectos de la ingesta de alcohol, la cafeína y la nicotina.
Esta intervención permite no depender de las pastillas para dormir, porque las pastillas no tratan las causas del insomnio. Por ello, si te apoyas únicamente en el tratamiento con pastillas para dormir el sueño mejorará algo mientras las tomes, pero tan pronto como las dejes el insomnio volverá. E igualmente a la larga su efecto disminuye y solo queda ir aumentando hasta el infinito su dosis, lo que produce efectos muy nocivos para la salud. Con pastillas no se podrá salir del círculo vicioso del insomnio crónico. Son sólo una solución puntual en el tiempo que no debe prolongarse para evitar la tolerancia y la dependencia de las mismas, así como evitar todos los efectos secundarios que producen a medio y largo plazo.
Con el programa cognitivo conductual la persona aprenderá a mejorar su sueño si integra los siguientes aspectos:
- El insomnio es un problema que se aprende y por ello puede ser un proceso que desaprendamos. Volvemos a aprender como dormir bien. Hacemos un "reseteo".
- Cambiamos los pensamientos negativos y estresantes acerca del sueño. Aprendemos una visión mas realista y adaptativa sobre nuestro sueño.
- Manejamos el estrés de manera más efectiva y adaptativa. No eliminamos posibles motivos de estrés………pero sabremos manejarlos mejor.
- Promoveremos la respuesta de relajación en nuestro cuerpo que hará que nuestro cerebro nos ayude a descansar cuando es el momento.
- Usaremos el poder que tienen las creencias y pensamientos positivos acerca del sueño: educaremos y controlaremos nuestros pensamientos negativos y automáticos. Haremos frente a las creencias limitantes.
- Fortaleceremos el ritmo sueño vigilia al reducir el tiempo de vigilia en cama y manteniendo un horario fijo de levantarse y salir de la cama todos los días. Nuestro cuerpo necesita regularidad.
- Nos expondremos a la luz solar todos los días y haremos ejercicio en los momentos del día que favorezcan posteriormente nuestro descanso: aprenderemos la relación luz- oscuridad, ejercicio-temperatura con nuestro sueño.
- Desaprenderemos el hábito de "forzar el sueño", "obligarse a dormir". El sueño es un proceso natural y fisiológico, no de voluntad.
- Usaremos las siestas de manera adecuada para impulsar el estado de ánimo y el rendimiento.
En resumen:
Desarrollaremos un sentido de control sobre el sueño y no dependeremos de pastillas para dormir
0 comentarios - 202214jul
Sueño y dolor crónico. Su relación y consejos para afrontar este tándem
Muchas personas con dolor crónico muestran alteraciones del sueño con mayor número de despertares nocturnos, menor sueño profundo y una sensación de mayor cansancio durante el día. Suelen tener un sueño menos reparador. Esto les causa una mayor sensación de fatiga, menor energía y un ánimo más depresivo empeorando a su vez la sensación de dolor durante el día.
Durante el día suele ser más llevadero el dolor al estar con más distracciones de tal manera que se nota algo menos intenso o persistente. El problema viene cuando nos metemos en la cama para dormir, ahí la percepción del dolor aumenta y solemos tardar más en dormirnos, algo que suele incrementar la sensación de estrés y comienza un círculo vicioso.

Entendiendo la relación del sueño con el dolor crónico
Los estudios muestran que tanto el sueño como las vías nerviosas que captan nuestro dolor comparten esas vías y muchos tipos de neurotransmisores. Tanto la vitamina D como la dopamina desempeñan un papel común en el sueño y el dolor. Otro de los mecanismos implicados es que con la pérdida de sueño sabemos que se debilita nuestro sistema inmune y eso hace que nuestro cuerpo se vuelva más vulnerable a padecer enfermedades y a padecer dolor crónico.
Hay otros factores sociodemográficos que influyen también en como afrontamos estas circunstancias y hace que sea variable la percepción de intensidad del dolor: las mujeres parece que son más sensibles que los hombres a la sensación dolorosa y con más problemas de insomnio añadidos y parece que la gente joven aguanta mejor el dolor que una persona mayor.
La interpretación que hace nuestro cerebro del dolor depende de varios factores: nuestra salud general, nuestro estado de ánimo y la causa del dolor. Si el dolor aumenta por la noche puede ser más dificultoso dormir bien y a la larga se produce una privación crónica de sueño, añadiendo al dolor sensación diurna de fatiga, cansancio y somnolencia por el hecho de pasar malas noches.
Los dolores pueden aumentar por la noche incluso por la propia posición del cuerpo en la cama si es dolor osteomuscular, a su vez el hecho de tener que cambiar de postura por la noche para evitar el dolor acaba provocando muchos despertares. Las personas migrañosas que se acuestan con dolor de cabeza podrán tener dificultades para conciliar el sueño e incluso es frecuente que el propio dolor les puede despertar durante la noche o provocar un sueño más superficial y poco reparador.
Además se sabe que pacientes con dolor crónico pueden tener otras patologías del sueño superpuestas como apneas o síndrome de piernas inquietas, cuestiones que empeoran el cuadro. Incluso la medicación que puedan estar tomando para los dolores también puede interferir con el propio descanso.
El sueño y el dolor tienen una relación bidireccional y recíproca. Se sabe que las personas con dolor crónico que consiguen dormir bien tienen al día siguiente menos dolores. La ciencia nos dice que dormir bien hará que el dolor sea más controlable. De la misma manera si aprendemos a manejar el dolor, conseguiremos dormir mejor.
Por lo tanto, el dolor altera el sueño, pero los estudios muestran que es más intenso el impacto que produce un mal sueño en el desarrollo o aumento del dolor que en sentido contrario. Es decir, los insomnes o pacientes que duerman peor por múltiples otras circunstancias serán más propensos a desarrollar problemas de salud que tengan que ver con el dolor. Es decir, serán más sensibles a padecer de artritis, fibromialgia y migrañas. Si conseguimos un sueño de calidad estaremos evitando padecer enfermedades que implican dolor crónico.
La conexión entre sueño, dolor y salud mental
Una cuestión importante a añadir es que es frecuente que la sensación de dolor crónico cause ansiedad, estrés, e incluso depresión, de tal manera que debemos preguntar por estos síntomas añadidos ya que necesitarán de un tratamiento adicional.
El dolor hace que muchas personas se encuentren fatigados durante el día y pueden estar menos propensos a hacer ejercicio o llevar una dieta saludable que a su vez sabemos que son importantes para tener un buen descanso.
Las personas con dolor crónico pueden entrar en un círculo vicioso de dolor, insomnio, depresión o ansiedad.
¿Qué podemos hacer en estos casos desde las unidades de sueño?
La terapia cognitivo conductual del insomnio y la terapia cognitivo conductual del dolor son intervenciones que pueden ayudar.
Sabemos que la sensación de dolor y la capacidad de sobrellevarlos es variable de persona a persona, hay muchos factores psicológicos que influyen en ello.
Ayuda mucho la respiración relajante y el mindfulness ayudan a manejar el dolor, ya que permiten bajar el nivel de estrés y evitan mantener el foco de manera constante sobre el dolor. Todos los consejos que siempre damos desde las unidades de sueño sobre higiene del sueño también ayudarán a mejorar tanto el sueño como el dolor.
1 comentario - 202418abr
INSOMNIO Y APENA OBSTRUCTIVA DEL SUEÑO: UN BINOMIO FRECUENTE
El insomnio y la apnea obstructiva del sueño (AOS), son los dos problemas de sueño mas prevalentes. Debemos sabe que además frecuentemente coexisten.
Tanto el insomnio crónico como el AOS ocurren en hasta un 20% de la población adulta. Ambos problemas están asociados con un aumento de riesgo de alteración de la salud física y mental, reduciendo la calidad de vida de la persona.
La asociación entre insomnio y AOS fue descrita por primera vez en 1973, pero no ha sido hasta la última década cuando la investigación sobre esta simbiosis entre ambas ha sido más profundamente estudiada. En ingles recibe las siglas de COMISA (co-morbid insomnia and sleep apnea).
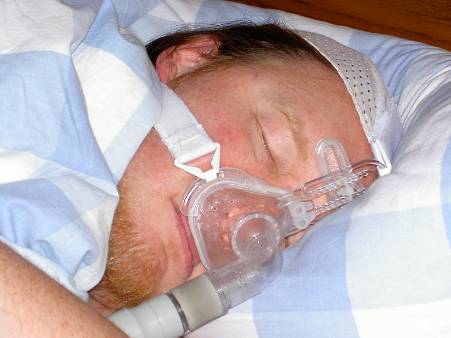
Los estudios nos muestran que un 30 a 50% de pacientes con AOS refieren síntomas de insomnio y que hasta un 40% de pacientes con insomnio tienen un AOS del que no son conscientes ni ha sido diagnosticado.
Esta asociación llamada COMISA puede provocar síntomas como la depresión en un porcentaje mayor que en aquellos pacientes que solo tienen insomnio o solo AOS, por lo cual tiene un efecto potenciador sobre el empeoramiento de la salud de la persona.
Muchos de los pacientes insomnes son tratados con medicación sedante como las benzodiacepinas sin percatarse en muchas ocasiones de que pudiera existir debajo un problema de AOS y eso podría aumentar sus síntomas diurnos de somnolencia o cansancio y mas probabilidad de tener accidentes o caídas, al no estar bien diagnosticados.
Esto nos lleva a que en las unidades de sueño debemos plantearnos como abordar un paciente que pudiera padecer ambas cosas conjuntamente. Para eso contamos con especialistas en sueño y pruebas del sueño que nos ayudan a dar con la problemática.
Pero previamente debemos entender por qué tienen una relación bidireccional estas dos entidades.
Se ha visto que la interacción entre ambas puede producir la aparición o el empeoramiento de cada una de ellas a lo largo del tiempo.
Algunos investigadores apuntan a que el AOS puede contribuir directamente a generar insomnio: los eventos respiratorios durante las apneas/ hipopneas y los alertamientos que éstos producen pueden provocar un aumento de la actividad simpática y esto a su vez provocar síntomas de insomnio.
La teoría sobre como puede influir el insomnio en la generación o empeoramiento de eventos respiratorios seria que el insomnio produce una hiperalerta del organismo de tal manera que provoca la generación de un sueño más inestable modificando el umbral de respuesta respiratoria, es decir alteraría la respuesta de nuestros receptores de oxigenación con más facilidad; pudiendo aumentar la severidad de los episodios de apnea o incrementar su número.
¿Cómo debemos tratar pacientes con COMISA?
Sabemos que el tratamiento de elección para pacientes con solo AOS y apneas moderadas y severas sería la CPAP; pero se ha visto que en pacientes con insomnio y AOS la adherencia del paciente al tratamiento con CPAP es menor. Esto tiene su explicación: por un lado, los insomnes aceptan peor pasar a un tratamiento que incluye ponerse una máscara nasal o naso bucal que va unido a un aparato que insufla aire y hace ruido y a veces, aunque la CPAP este disminuyendo los eventos respiratorios puede que el paciente continue con síntomas diurnos de fatiga debidos al insomnio y por lo tanto sienta de manera equivocada que la CPAP no le está beneficiando; dejando así el tratamiento.
Por lo tanto, el mejor tratamiento para estos pacientes con COMISA es tratar primero el insomnio con terapia cognitivo – conductual (4-6 semanas) y después aplicar la CPAP para que la adherencia sea mejor. De hecho, dada la asociación que hemos descrito antes entre ambas entidades, se ha visto que una intervención de 4-6 semanas de terapia cognitivo -conductual para el insomnio puede disminuir el índice de eventos respiratorios al pasar a tener un sueño mas consolidado, reparador y con menos alertamientos, reduciendo así la inestabilidad respiratoria y bajando el índice de eventos respiratorios.
Por tanto, será en una unidad de sueño donde se pueda valorar adecuadamente estos pacientes y aplicar un tratamiento efectivo.
Blog acerca de buenos hábitos a la hora de ir a dormir, higiene del sueño, consejos para dormir mejor, tratamientos del insomnio y otras patologías relacionadas con el sueño.
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.























