Quirónsalud
Blog del Sº de Cirugía Oral y Maxilofacial & Unidad de Odontología y Periodoncia Hospitalaria. Complejo Hospitalario Ruber Juan Bravo
- 201819dic
Las bodas de plata en la profesión médica
Dr. Javier Arias Gallo

Nos tocó estudiar el MIR en el verano de 1992. Mientras los deportistas de Barcelona sudaban la camiseta, los médicos de mi promoción sudábamos la neurona. Muchos nos sentíamos como corredores. Desde luego, de larga distancia. Y ya muy cerca de la meta. O lo que creíamos que era la meta, y era la parrilla de salida. Me encanta ese meme que dice: "¿te acuerdas de cuando querías ser mayor para hacer lo que quisieras?... ¿Cómo vas con eso?" Pero no me quiero desviar del tema: intensísimos años de estudio, prácticas en el hospital, rotaciones en los servicios clínicos, exámenes. Los tres primeros años preclínicos, en la Facultad de Medicina de la Universidad Autónoma de Madrid. Desconectada del campus principal de la universidad, quizá por ello con una vida universitaria algo limitada. Los tres últimos años, pasados casi íntegramente en el hospital. La promoción se dividía en cuatro grupos, uno para cada hospital, así que se perdía el contacto con compañeros de los primeros años.

Hace un año mi promoción celebró que han pasado 25 años, y que cumplimos las bodas de plata con nuestra profesión. Un año para hacer balance. Balance personal y balance profesional.
En este post va de momento el balance profesional general. No quiero parecer el típico personaje que sólo se mira el ombligo.
Decir que la medicina ha cambiado mucho en estos años sería una perogrullada. O quizá sería otra cosa: quizá sería….. falso. Hay pequeños cambios, desde luego: medicamentos que eran la gran novedad en 1992, ahora son fármacos genéricos (libres de la patente correspondiente), o han sido superados por opciones más eficaces, con menos efectos secundarios, y generalmente más caras. La medicina basada en la evidencia, un concepto desconocido entonces, ahora está tan implantada que empiezan a oírse voces en su contra. Porque para mejorar, siempre hay que superar lo establecido. La cirugía mínimamente invasiva y el uso intensivo de las técnicas avanzadas de imagen para planificar y llevar a cabo las intervenciones quirúrgicas han mejorado sustancialmente los resultados y la calidad de vida de nuestros pacientes. El big data ya está siendo una revolución en nuestro entendimiento de muchas enfermedades, en el seguimiento de las enfermedades crónicas, en la prevención primaria, y en el diagnóstico precoz. Los pacientes tienen cada vez más información (no sé si decir conocimiento) sobre las enfermedades, sobre la salud, sobre los hábitos perjudiciales y saludables. E, indudablemente, los médicos tienen una cantidad de conocimientos inconmensurablemente mayor que los médicos de hace 25 años. Al alcance de la mano. A un clic del ratón. Y aún así…
Y aún así, la medicina, en lo básico, no ha cambiado. Las personas que acuden al médico siguen buscando que el médico les cure. Pero también que les escuche, les atienda y les acompañe en la enfermedad. Claro que hay pacientes difíciles, que pretenden curas inmediatas (a poder ser, con una pastilla), o diagnósticos precisos a golpe de resonancia magnética. Siempre los hubo. Siempre los habrá. Por supuesto que la relación con el paciente es más complicada cuando el tiempo es limitado, cuando el médico mismo está agotado por el trabajo clínico, el trabajo administrativo, la docencia y la formación. Cuando el paciente acostumbrado a la inmediatez de la modernidad se enfrenta a los tiempos lentos de las pruebas clínicas (ni hablemos aquí de las listas de espera). Cuando hay que explicarle al paciente que su biopsia tarda 5 días en ser procesada e informada. Cuando algún paciente no entiende que la medicina no es una ciencia exacta.

Pero nada de eso importa cuando se produce el momento estelar en la vida profesional del médico. El momento para el que se ha venido preparando durante años. El momento crucial: es el momento en que entra el siguiente paciente en la consulta. En ese instante, todo vuelve a empezar. Y es que la medicina es un trabajo tan intensamente humano que resulta incluso difícil de explicar. Por poner un ejemplo: todo vale para orientarnos en el diagnóstico. Cómo entra el paciente a la consulta, sólo, acompañado, lentamente o muy rápido. Si se sienta enseguida o se queda de pie. Si empieza a contar su problema sin mediar saludo o espera a que yo le pregunte. Si se sorprende cuando le doy la mano (sí!!! Algunos se sorprenden!!!). Si va al grano con sus síntomas o comienza con el Cretácico. Si su vestimenta es adecuada o chirría. Muchos son pequeños indicios. Esta investigación de los matices es una de las cosas que permite que la medicina, si uno sabe discernirlos, nunca sea una profesión aburrida. Utilizar razonamiento heurístico, que así se llama. Atajos mentales imposibles de explicar, con los que muchas veces damos en el blanco sin saber ni cómo hemos acertado, y con los que a veces nos equivocamos estrepitosamente. Como cuando sospechas un inicio de demencia porque el paciente va despeinado. O cuando sospechas que el dolor facial esconde una patología psiquiátrica por la extraña reacción.... ¡del acompañante del paciente! O cuando crees ver una relación de pareja fracasada por una mirada de soslayo.
En 1992 nos prometían que meteríamos los síntomas del paciente en el ordenador, y saldría el diagnóstico instantáneamente. "Sistemas expertos", los llamaban. Pues eso tampoco ha llegado. La medicina sigue siendo una profesión humana. Tengo que reconocer que me resulta incómodo decir "profesión humanista". Me suena a "profesión que tiene todos los atributos de humanidad…. sin serlo". Como un servicio de atención al cliente "personalizado" (échate a temblar, será la cosa más impersonal del mundo). Es una profesión humana porque se establece un vínculo entre dos seres humanos. Por supuesto, es un vínculo diferente al de hace 25 años. Pero es que todos los seres humanos nos relacionamos de un modo diferente a como hacíamos hace 25 años. ¿Quién se pasa una hora al teléfono? ¿quién escribe cartas?
0 comentarios - 201814nov
¿Somos médicos o proveedores de servicios de salud? La respuesta, en la tienda de mueble juvenil.
Dr. Javier Arias Gallo
El otro día fuimos toda la familia a comprar muebles de dormitorio para mi hijo mayor. Dieciséis años tiene la criatura.
No parece un inicio muy prometedor para un blog de medicina. Pero si logro que la emoción vaya in crescendo, quizá pueda corregir la previsible trayectoria de este texto hacia la papelera de reciclaje de mi ordenador. O simplemente, puede ser que, empezando desde tan abajo, todo lo que escriba sea para mejorar y el post acabe en un clímax "ostentóreo". El único modo que tiene usted de saberlo, amable lector, es seguir leyendo.
Seré breve. Un par de empujones con el pulgar a la pantalla, lo prometo.

Íbamos a comprar muebles de dormitorio. Nada excepcional. Después de hacer algo de trabajo internáutico fuimos a una tienda de mediano tamaño. Día de poco trasiego. Un vendedor (el dueño, finalmente) para nosotros solos. Qué más se podía pedir.
El vendedor, fantástico. Calibraba qué podía decir y cómo, con agudeza y soltura. Tenía una anécdota para cada situación. Estaba seguro de sí mismo y de su mercancía. En cuanto nos vio, nos caló. Como buen vendedor, nos condujo a uno de los diseños de dormitorio de precio medio. Para nosotros sería, según él, lo ideal. Según él, lo que más se vendía. El fabricante era muy de fiar, con años de experiencia, calidad en los acabados, rapidez en la entrega... Cuando estábamos en el paso final eligiendo los colores, de repente le vi una pega al diseño: la cama era demasiado alta, y con mi hijo ya hecho un roble, en cuanto se moviera un poco la estructura iba a cimbrear y a hacer ruido. La madera es lo que tiene, que cruje cuando hay mucho movimiento.
En fin, llego casi al final: el vendedor, después de un amago de salir del paso algo confuso, en el que dijo que el ruido sólo se notaría en un ambiente silencioso (debía pensar que mi hijo dormía en la trastienda de un almacén de panderetas), se dio por vencido y, en segundos, nos ofreció otro dormitorio, de otro fabricante también muy de fiar, con años de experiencia, calidad en los acabados y rapidez en la entrega.
Para terminar: salimos de la tienda habiendo encargado el dormitorio "silencioso", tan contentos. Supongo que el vendedor, también.
Y ahora viene la moraleja médica. Nosotros asomamos la cabeza por la puerta del establecimiento. El objetivo era vendernos algo. Objetivo cumplido. Nada que objetar. Las dos partes satisfechas, por el momento a la espera de recibir la mercancía. El vendedor era el "proveedor" del producto. Yo, el "usuario o cliente". Desde hace años en ciertos ambientes médicos se utiliza la jerga de "proveedor de servicios sanitarios". El paciente se convierte en un cliente. Y un cliente es alguien a quien se le vende algo.

Yo tengo una perspectiva que cubre más de 20 años de ejercicio de la profesión médica, tanto en la sanidad pública como en la sanidad privada, en medicina y cirugía "de enfermedades" y en medicina y cirugía "estética". Esta perspectiva me dice que, tanto mis compañeros más cercanos como yo mismo, y lamentando contradecir a los gestores y a los prestidigitadores de las palabras, nunca hemos visto clientes. Siempre he visto pacientes. Personas que buscan una curación para su enfermedad, una mejoría de sus síntomas, un consuelo cuando no hay cura, una manera de mejorar las cartas con las que la vida les hace jugar o simplemente una forma de pedir "¡Mus!" (ojo, estoy en plan poético para referirme a los pacientes que piden cirugía estética... cielos, ¿es que uno tiene que explicarlo todo?). Intento en lo que está en mi mano diagnosticarles, tratarles, paliarles, enbellecerles las facciones que no les gustan. Desde el momento en que entran en mi consulta, soy su médico y ellos mis pacientes. Nunca he visto un cliente. Espero seguir así muchos años más. Cuando vea al primer cliente creo que me voy a jubilar. O... ¡pondré una tienda de mueble juvenil!
- 201812sep
Un maxilofacial de pintor de brocha gorda
Dr. Javier Arias Gallo

Objetivo: pintar entre los dos la habitación de mi hijo mayor. En dos tardes está hecho, me digo. En agosto sólo trabajo en el hospital por la mañana; entro en internet; bendito wikihow; esto está chupado.
Primera tarde: comprar material, mucho material. Unos pocos euros menos que lo que me habría costado contratar a un pintor, de todos modos.
Segunda tarde, sacar todos los muebles de la habitación. Spray de agua hirviendo con la vaporeta sobre el papel pintado. Quitar el radiador. Quitar el papel. Se desconcha la pared en algunos puntos. Luego en muchos. Lento e incómodo. Hace un poco de calor. Lo dejamos.
Tercera tarde. Emplastecer los desconchones. Gastamos la mitad por metro cuadrado de lo que dicen las instrucciones. Dejar secar. Esta tarde ha hecho algo más de calor.
Cuarta tarde. Cubrir el suelo con papel y las esquinas con cinta de carrocero. Imprimar la pared. Gastamos el doble por metro cuadrado de lo que dicen las instrucciones. Cierto que una parte está esparcido por el suelo, lo que podría explicar el derroche, pero sospecho seriamente del rodillo, mientras también miro a mi hijo de reojo. Dejar secar. Según las instrucciones había que trabajar con mascarilla, gafas de seguridad y guantes. A la media hora el sudor formaba un charco dentro de las gafas y un vaho que no me podía quitar porque tenía puestos los guantes. Ligero mareo. Algo ayudó quitarme la mascarilla.
Quinta tarde. Vista la experiencia con el imprimador, compro un segundo bote de pintura ¡fuera miserias! que se suma al que ya tenía. Me la juego, trabajo ya sin guantes, porque necesito airear las gafas de vez en cuando. Lijar la pared. Sale muchísimo polvo no sé de donde, porque lisa lo que se dice lisa la pared no queda. Aspiradora. Primera mano de pintura: mi hijo con la brocha para las esquinas y yo con el rodillo para el resto, no tenemos un criterio uniforme respecto al grosor de la capa de pintura. La pintura queda tan uniforme como nuestro criterio. De todos modos no se nota mucho con las gafas bañadas en sudor.
Sexta tarde. Sin las gafas de protección ver las paredes da un poco de grima. Me las pongo, pero me quito la camiseta. Si no, me va a dar una lipotimia subido a la escalera. Vamos con la segunda capa de pintura. Mejor lo hago yo sólo, brocha y rodillo, a ver si queda algo más igualado. No me quito las gafas para no comprobarlo. Ha saltado el imprimador en algunas partes, y deja unos grumos imposibles de quitar a estas alturas. Se acabó. Quito la cinta de carrocero y el papel del suelo. Dejar secar. Limpiar rodillo, brocha, cubo, pecho, brazos, llave inglesa, espátula, destornillador que no sé qué hacía por allí, gafas.
Séptima tarde. Y última. Vuelvo a poner el radiador. Metemos los muebles en la habitación. Me voy a la tienda a devolver el segundo bote de pintura, que no usamos. De paso compro una lámpara nueva que espero dará una luz sin sombras, que a estas alturas ya sé que son el enemigo del pintor amateur.
Calificación global de la experiencia: 6/10. Calificación de la pared: 2/10.
Toda historia que se precie, y esta no va a ser menos, debe acabar con una bonita moraleja. En mi caso, ésta llegó poco a poco, entre emplastecidos y brochazos medio a ciegas. La pintura no es mi profesión. Pero en cierto y perverso modo, resulta divertido. Hacer cosas con las manos me gusta, y mucho más si puedo hacerlo con mi hijo. Podría haber llamado a un profesional, que por un precio módico, tardando tres veces menos, habría hecho un trabajo impecable, sin desconchones ni goterones finales. Pero, como saben todos los que habitan una casa, a los pocos días los goterones ni se notan. Ni siquiera el ocasional brochazo amarillo en el techo blanco tiene importancia. Nadie mira las paredes de su casa como miraría los cuadros de un museo.
En la cirugía maxilofacial hay tantas subespecialidades que uno no puede saber todo de todo. Además, compartimos área anatómica con otros profesionales diferentes. Hace ya veinte años, cuando comencé mi práctica privada, también yo hice cosas que no llevaron a nada: raspajes periodontales, cirugía periodontal a colgajo…. Incluso alguna endodoncia. Para alguien ya habituado por formación a la gran cirugía maxilofacial, la pequeña cirugía no debería ser difícil. Pues lo era. Veinte años después, trabajo en lo que me gusta, tengo una base quirúrgica amplia de veinticinco años si cuento la residencia en el hospital público, y además he practicado variadas y numerosas intervenciones quirúrgicas literalmente cientos de veces. Pero ya no quiero hacer "cirugía ocasional" si sé que algún compañero maxilofacial, o algún colega de otra especialidad lo hace mejor que yo. No voy a pasar por todo el periplo para que luego el resultado sea goterones y desconchones. Yo lo tengo fácil: trabajo con otros cuatro cirujanos maxilofaciales, con dentistas de diferentes especialidades, y en un hospital con especialistas afines en los que confío. Prefiero no tener goterones de pintura en mi conciencia. Creo que a estas alturas, se me entiende.
Pero no nos vamos a engañar. Vivimos en un mundo muy competitivo. Competimos con otros médicos de la misma especialidad, con especialistas diferentes, y ahora también con dentistas que practican algunos procedimientos quirúrgicos. Quiero pensar que ni mis colegas ni yo no queremos hacer pasar a nuestros pacientes por la fase de desconchones y goterones. Que si tenemos un paciente con una patología con la que no nos sentimos cómodos, vamos a derivarlo a un compañero que sabemos que lo hará mejor. Pero a veces la tentación, económica, de prestigio, de curiosidad, o la simple inconsciencia desencadenan los problemas. Los goterones. Los desconchones. Los malos resultados. Y la cara se mira. Siempre se mira. Mucho más que un Botichelli en El Prado.
A los pacientes siempre se les ha encomendado dos tareas después de una intervención: seguir las indicaciones del médico y "tener buena encarnadura". Ahora tienen otra para antes de la intervención: discernir si su médico o dentista es un profesional prudente, o uno que cae en la tentación. O que se lanza a ella. No hay solución fácil. Seamos sinceros: todos todos todos (incluso yo) nos creemos profesionales intachables. Ni bajo tortura reconoceríamos lo contrario…. Bueno, si me hacen pintar toda la casa, yo a lo mejor confieso.
- 201818jun
¡Que viene la revolución de los implantes!
Dr. Javier Arias.
Dr. Manuel Chamorro.
No sé ustedes, pero yo estoy ya hartito de las noticias sobre la siguiente revolución en tal y cual campo. No sé si en otras disciplinas hay una revolución diaria, pero en medicina, si hay que creer a los medios de comunicación, cada día, no es que haya avances que poco a poco mejoren la salud de las personas. No, es que parece que cada día hay una revolución copernicana en nuestro entendimiento del ser humano. Lo que pasa es que la mayoría de los grandes avances que suponen un giro de 360º en el saber y el hacer médico, se quedan en eso, en giros completos, después de los cuales, como observará el lector con conocimientos básicos de geometría, el sentido sigue siendo el mismo.
Y después de esta introducción, seguro que no adivinan de lo que les voy a hablar: ¡de una revolución en la rehabilitación dental en pacientes con gran pérdida ósea!
Hace falta tener cara dura para juntar estos dos párrafos, dirá alguno. De hormigón, dirá otro. El más agudo dirá: ¡de titanio!
Bueno, quizá una revolución no sea. La revolución de los implantes dentales comenzó ni más ni menos que en 1952, cuando se descubrió que los tornillos de titanio tenían la curiosa característica (no compartida con otros metales, como el acero) de fijarse al hueso de una forma tan íntima que era imposible desatornillarlos sin romper el propio tornillo en el intento. Esa fijación tan estrecha se llamó oseointegración, aunque actualmente se prefiere el término osteointegración (créanlo o no, pero se han escrito, si no ríos, al menos arroyuelos de tinta sobre el nombre de este fenómeno biológico. Sí, hay gente con mucho tiempo libre).
Pero, como en toda revolución, hay personas que se ven muy beneficiadas, y otras que se ven menos beneficiadas. Tras la revolución de los implantes los más beneficiados han sido los pacientes que tenían más cantidad de hueso en el que fijar los tornillos de titanio. Los pacientes con menos hueso en los maxilares tienen que pasar por procedimientos de injertos óseos, o por técnicas como los implantes cigomáticos, más complejas y con resultados algo menos predecibles y que en muchos casos aumentan considerablemente el tiempo de tratamiento.
El éxito de los implantes dentales tipo "tornillo" ha sido tal, que durante años ha "obstaculizado" el desarrollo de otra técnica, que se utilizó con escaso entusiasmo durante los años 70 y 80: los implantes dentales "subperiósticos". A ver, esto amerita (me encanta esta palabra) una explicación: los implantes dentales que todos conocemos son implantes "endoóseos", porque se atornillan al propio hueso. La superficie de los huesos está cubierta por un robusto tejido fibroso que (oh, sorpresa) se llama "periostio". Los implantes subperiósticos eran unas estructuras de acero o titanio que se apoyaban en el hueso, por debajo del periostio, y de las que salían unos pequeños postes que atravesaban la encía, para allí anclar unas prótesis dentales fijas. Como la estructura estaba sobre el hueso (¡pero no se atornillaba!) era irrelevante si el paciente tenía mucho o poco espesor de hueso.
La idea, la verdad, no era mala. Pero era muy complicado ponerla en práctica. Claro, esas estructuras metálicas estaban hechas a medida: había que abrir la encía, tomar una impresión del reborde de hueso, y…. volver a cerrar la encía!! O sea, ¡había que operar el paciente sólo para tomarle medidas! Y unas semanas después abrirla de nuevo para poner la estructura recién fabricada. Y a ver si con suerte aquello encajaba en el hueso… Incluso en aquella época de coches sin aire acondicionado y teles sin mando a distancia, era difícil convencer a nadie de pasar por semejante tratamiento. Para ahorrar detalles, como tantas ideas "que no eran malas", se arrinconó a la espera de tiempos mejores. La idea no es que "no fuera mala", es que era buenísima.
Esos tiempos mejores ya han llegado: la tecnología de impresión 3D unida a las imágenes radiológicas de gran calidad, también en 3D, nos permite diseñar las prótesis subperiósticas específicamente para cada paciente. Y ahí está la "revolución": no para los pacientes con hueso abundante, en los que se pueden seguir utilizando con facilidad, seguridad y fiabilidad los implantes atornillados estándar. Cuando hay suficiente hueso en la zona requerida, la colocación de implantes es un procedimiento sencillo, con menos molestias postoperatorias que una extracción dental y con un éxito a largo plazo que está más cerca del 100% que del 90%.
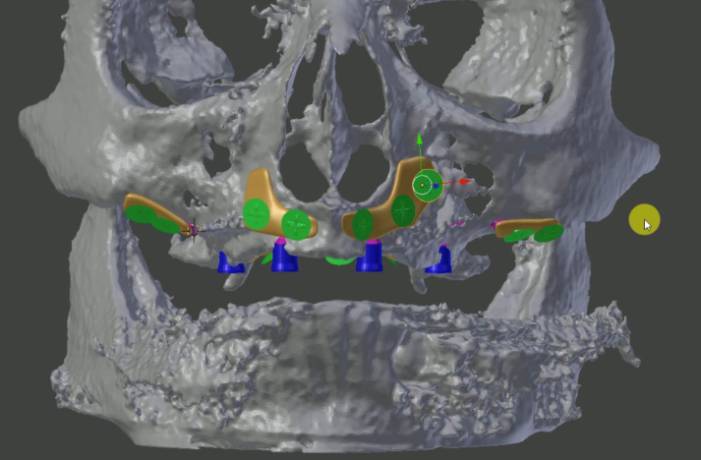
Figura 1. El implante se diseña y elabora de un modo completamente computerizado, a partir de las imágenes de TC que tenemos del paciente
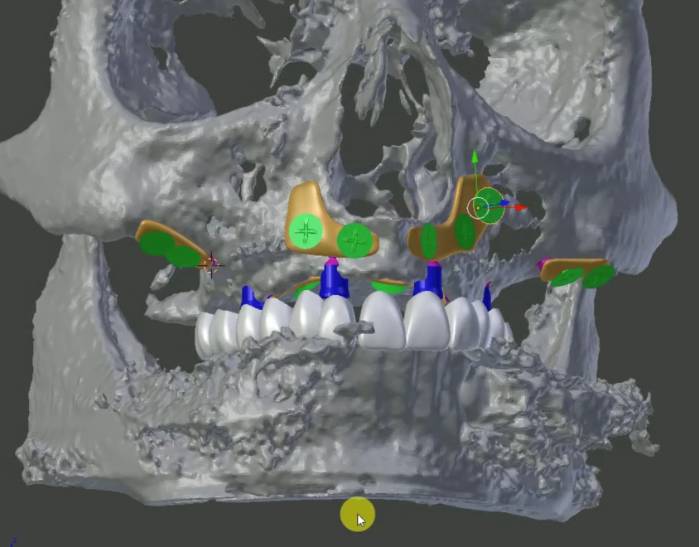
Figura 2. Se puede anticipar con extraordinaria precisión ya en esta fase cómo será la prótesis final en la boca del paciente
Los pacientes que se van a beneficiar de esta revolución son los que menos aprovecharon la revolución previa. Esta vez van a poder coger el tren. Son los pacientes que no tienen hueso suficiente. O, para no andarnos con rodeos: los pacientes que no tienen prácticamente nada de hueso en los maxilares. No se pueden poner implantes "sencillos". Hay que utilizar técnicas complejas, más molestas para el paciente y con más posibilidad de complicaciones a corto y largo plazo. Y es en estos pacientes donde el 3D está ayudando de una forma decisiva. Los implantes subperiósticos modernos facilitan de tal manera la rehabilitación de los pacientes, que el tiempo que tarda el paciente en tener su prótesis fija puede ser menor que en pacientes con abundante hueso a los que se les colocan implantes atornillados.
El proceso para el paciente es sencillo: Una toma de medidas estándar, un TC de los maxilares, una intervención quirúrgica (es muy recomendable al menos la sedación en estos casos), esperar 1-2 meses, y poner la prótesis fija definitiva. En total, unos tres meses. Eso, contando el tiempo que se tarda en diseñar y fabricar la prótesis.
Para hacernos una idea de la mejora que esto supone, hace tan solo 3 o 4 años, el mismo paciente probablemente habría requerido dos, tres o cuatro intervenciones quirúrgicas espaciadas a lo largo de más de un año para poder tener, con un poco de suerte, una prótesis, que quizá fuera fija, o quizá fuera removible.
Pero, claro, dejamos para el final la letra pequeña… el tema económico. Cualquiera puede comprender que, teniendo en cuenta que el diseño y la fabricación es totalmente personalizado, el precio del tratamiento sea mucho más caro. Por algo cada vez hay menos sastres y artesanos. Es más barato producir en masa. Ahora bien, si luego la chaqueta tira de la sisa, si el zapato roza en el empeine o si el cuello de la camisa abrochada te medioahorca, las reclamaciones al maestro armero. Pues no, en los implantes subperiósticos el coste para el paciente no es que sea mayor que con las técnicas tradicionales. No es que sea parecido, no. El coste para el paciente es menor. Lo voy a repetir por si no ha quedado claro: para un paciente que tenga poco hueso en los maxilares, el coste económico de ponerse una prótesis fija es menor si ponemos implantes subperiósticos (y además el tiempo de tratamiento se reduce) que si hacemos el tratamiento tradicional de injertos, regeneración ósea e implantes atornillados. Más barato. Más barato. Así, como suena.
- 201823may
¡Qué sabe nadie!
Dr. Javier Arias
¿Cómo meter en un mismo post a los testigos de Jehová, las prótesis dentales, las matemáticas y a un amigo de mis hijos? (Spoiler: termino hablando de Raphael).

Empezamos por el final: mis hijos tienen un amigo, encantador por otro lado, que hace tiempo tenía por costumbre, como gracia, escupir hacia arriba bien alto para luego, en un alarde acrobático, volverse a meter en la boca su propia saliva. Mis hijos me lo contaban como algo asqueroso. Y esperaban una respuesta contundente por mi parte, quizá en relación a mi profesión como médico. Y claro, como médico me quedo sin armas y sin argumentos. Seguramente un antropólogo puede explicar mejor que yo por qué es asqueroso lo que hace el amiguito. También porqué es asqueroso escupir en un vaso con agua para luego tragarse el agua; si cambiamos el orden, finalmente en la boca va a haber, de igual manera, agua mezclada con saliva. Pero no es lo mismo, ¿verdad? Podríamos decir que la actividad de beber y por tanto mezclar agua con saliva no tiene la propiedad conmutativa. Bueno, entonces que venga un antropólogo que sepa algo de matemáticas.
Pensando un poco más, parece que para que nuestra propia saliva no resulte asquerosa debe mantenerse confinada a nuestra cavidad oral. Ya los labios son una frontera bastante clara, y cuando la saliva resbala por la cara, mejor no la volvamos a meter dentro, ¿no? Y si nuestra saliva se ha separado físicamente de nuestro cuerpo, entonces ya es directamente repulsiva. Así que la norma social y personal parece dictar que la saliva separada de su sitio se hace asquerosa.
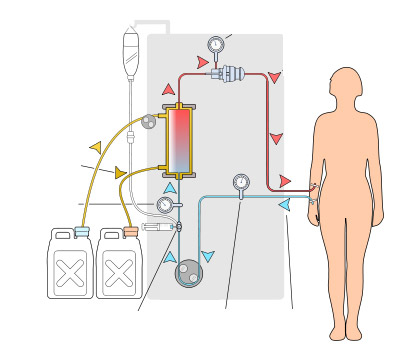
Y eso me recuerda a los testigos de Jehová. En mi vida profesional he tratado en ocasiones pacientes que son testigos de Jehová, e indudablemente ha sido un reto terapéutico y moral. Es conocida su renuncia, por motivos religiosos, a las transfusiones sanguíneas. En esta religión, fundada en el siglo XIX en Estados Unidos, la lectura de la biblia se lleva a cabo con gran meticulosidad, y luego se interpreta de una manera a mi juicio sorprendente en lo concerniente a la sangre. El testigo de Jehová rechaza las transfusiones sanguíneas y el tratamiento con componentes de la sangre. Pero no sólo rechazan la sangre ajena. También rechazan la autotransfusión, un método habitual de transfusión sanguínea en cirugías programadas, en las que unos días antes de la cirugía se extrae y conserva sangre del paciente que va a ser intervenido, para que, si es necesario, se utilice en ese mismo paciente después. Menos conocida y probablemente con menos unanimidad entre los miembros de esta religión es su posición frente a la hemodiálisis. Y es que, al parecer, la clave está en que si la sangre no ha perdido el contacto con el cuerpo, sí puede volver al cuerpo. En la hemodiálisis la sangre pasa por un tubo y luego por una máquina, pero siempre hay una continuidad física (la sangre en el tubo) entre la sangre dentro del cuerpo del paciente y la sangre que hay en la máquina. Por eso, y seguramente porque la hemodiálisis evita directa, objetivamente y sin margen de interpretaciones más o menos fantasiosas, la muerte de un paciente sin función renal, este tratamiento suele estar aceptado por la generalidad de los testigos de Jehová. Aquí hago un inciso porque en mi (reconozco que breve) búsqueda por internet, no he encontrado nada definitivo en las webs de los propios testigos de Jehová. En todo caso, hay un cierto paralelismo entre la saliva y la sangre fuera del cuerpo, en el caso de la saliva por un "asco" cuya explicación dejo en suspenso (suspenso en matemáticas, podríamos decir), y en el caso de la sangre por una interpretación de la biblia más o menos cogida por los pelos.
Pero, cómo no, la cabra tira al monte, y a mí el asunto de la saliva y la sangre me ha recordado a algo a lo que francamente, resulta difícil acostumbrarse: a las prótesis dentales removibles. O si quieren, a las prótesis externas al organismo, en general (epítesis, por si sale como pregunta en el trivial).

En la rehabilitación oral tras la pérdida de piezas dentarias con cierta frecuencia se recurre al uso de prótesis removibles. Me refiero a las prótesis esas "del vaso de agua en la mesilla de noche", que se ponen y se quitan varias veces al día para limpiarlas, y que muchos pacientes prefieren quitarse para dormir. Pueden ser prótesis completas, de toda la arcada dentaria, o prótesis parciales, que sustituyen una o varias piezas. Hay pacientes tan acostumbrados a ellas que pueden comer filetes tan ricamente, pero lo más habitual, lo que más vemos en la clínica es que los pacientes están incómodos, descontentos, y cada vez más buscan alternativas. Las prótesis removibles se mueven dentro de la boca, dejan comida atrapada sobre la encía, producen roces en la mucosa, impiden una correcta masticación, se salen de la boca en el momento menos oportuno…. Los problemas son innumerables. Aunque los implantes dentales ha reducido mucho el uso de estas prótesis, aún hay pacientes que las llevan. Es cierto que en pacientes muy mayores, que toman ciertas medicaciones, o que tienen enfermedades crónicas graves, el uso de implantes dentales puede estar desaconsejado, así que las prótesis removibles van a seguir en nuestro "catálogo de servicios" aún mucho tiempo. Incluso en algunas ocasiones, aunque el paciente lleve implantes dentales, por diferentes motivos nosotros mismos recomendamos una prótesis removible. En este caso las prótesis tienen un anclaje rígido en los implantes, y no se mueven ni rozan. Pero incluso en este caso, seguimos teniendo el problema de la "removibilidad".
El problema de la "removibilidad" es, visto desde la fría perspectiva de la propiedad conmutativa, absurdo. Si crees que es lo mismo saliva con agua en el vaso y luego en la boca, que agua en el vaso y luego saliva y agua en la boca, entonces no hay problema con las prótesis dentales. Pero las personas somos complicadas, no seguimos normas racionales siempre. No aplicamos siempre la propiedad conmutativa. Tampoco la aplican los propios pacientes que utilizan prótesis dentales, que sienten muchas veces como algo vergonzoso el acto de retirarse la prótesis dental para que les podamos explorar (hasta un cirujano como yo se da cuenta de eso, menudo ojo tengo). Es una vergüenza de baja intensidad, digamos. Es algo tan sutil que no se habla de ello. Algunos pacientes incluso tienen vergüenza de consultar con nosotros para que busquemos una solución con prótesis fija. El coste, tanto en dinero como en citas médicas, esperas en la consulta, postoperatorios, es una variable a veces incontrolable. El "abuelo" está hasta el gorro de su prótesis de quita y pon, pero ¿cómo le va a decir a sus hijos que va tirar de sus ahorros para ponerse unos implantes? Así que voy a hacer, para terminar, un alegato.
Abuelos y abuelas del mundo: sus familias están encantadas con las prótesis de quita y pon que ustedes llevan. Ellos sólo ven la cara amable de las prótesis removibles. Ellos no suelen estar presentes en el momento en que se tienen ustedes que quitar y poner la prótesis. Ustedes les ahorran ese trance. Si ustedes están contentos con sus prótesis removibles, sigan con ellas. Pero si no lo están….. ya lo dice Raphael: ¿qué sabe nadie?
Las enfermedades de la cara y al cuello son extraordinariamente importantes por afectar a zonas del cuerpo críticas en el día a día de todo ser humano. Comer, masticar, respirar sin dificultad, dormir y descansar, e incluso sonreír son actividades que damos por supuestas pero que pueden verse afectadas gravemente tras traumatismos, tumores, infecciones o por enfermedades congénitas. El cirujano maxilofacial es el especialista central en estas enfermedades. Tanto el punto de vista médico, como el quirúrgico, como la repercusión social y personal de la patología de la cabeza y cuello son importantes para atender y cuidar apropiadamente a nuestros pacientes. Sin olvidar, claro está, a los odontoestomatólogos, periodoncistas, ortodoncistas y odontopediatras con los que trabajamos en estas tareas. En este blog describimos situaciones clínicas, informamos sobre tratamientos, y reflexionamos sobre lo que significa ser médico y cirujano maxilofacial en estos tiempos de cambio y avance continuo. Todo el equipo del Servicio de Cirugía Maxilofacial estaremos encantados de atenderte.
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
 2.019
2.019
 2.018
2.018
 2.017
2.017
 2.016
2.016
- ¿Por qué los libros de Rinoplastia son siempre los más gordos? ¿Y qué tiene que ver el ajedrez con esto?
- Oppenheimer y sus amigos científicos, la recompensa al esfuerzo y la mejora en las técnicas quirúrgicas
- El post que no quería escribir, que me resistía a escribir…y que finalmente escribo
- La extraña conexión entre los animales domésticos, los vikingos y las enfermedades de los dientes
- Las biografías de personajes célebres y la planificación de la rinoplastia.
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.


















