Quirónsalud
Blog del equipo de Cardiología del Hospital La Luz
- 20241abr
Me han recomendado realizarme una ablación de fibrilación auricular. ¿En qué consiste?
La fibrilación auricular (FA) es una arritmia con incidencia al alza en nuestro medio, tratándose de la más frecuentemente diagnosticada en España. Se estima que en nuestro país hay un millón de pacientes con FA, con una prevalencia en mayores de 80 años que supera el 17%. Las principales consecuencias de la FA son por un lado los síntomas derivados de la irregularidad del latido cardiaco y tendencia a la taquicardia (palpitaciones, ahogo, dolor de pecho…) y por otro lado un aumento del riesgo de presentar fenómenos tromboembólicos, fundamentalmente ictus. Por ello muchos pacientes con FA recibirán tratamiento anticoagulante y distintos tratamientos antiarrítmicos.
Entre los tratamientos antiarrítmicos disponemos de dos opciones, que pueden emplearse de forma independiente o en combinación: los fármacos antiarrítmicos y la ablación.
La ablación de FA es un tratamiento incorporado a la práctica clínica desde inicios de la década de los 2000, por lo que se dispone de una amplia experiencia en su uso. Ha demostrado ser el tratamiento más eficaz para la prevención de las recurrencias de FA, aunque no es una opción apropiada para todos los pacientes. Las probabilidades de éxito de este tratamiento están cerca del 70% para pacientes con FA paroxística (episodios relativamente cortos y autolimitados) y del 50% para pacientes con FA persistente (episodios más largos o que requieren intervención médica para su terminación). Los pacientes con más probabilidades de beneficiarse a largo plazo de una ablación de FA son aquellos con menor tiempo de evolución de la patología y aquellos que no han desarrollado cambios estructurales en su corazón derivados de la presencia de la arritmia (dilatación auricular izquierda). El beneficio fundamental esperable de una ablación de FA es la mejoría en la calidad de vida derivada del control de los síntomas, mientras que aún no se ha podido demostrar de forma consistente una reducción en las complicaciones tromboembólicas ni en la mortalidad de los pacientes (salvo en un grupo seleccionado de pacientes con disfunción ventricular izquierda grave).
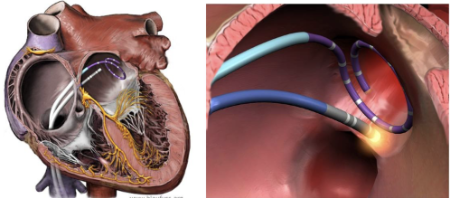
La ablación de FA consiste en la realización de unas lesiones alrededor de las venas pulmonares (ablación de venas pulmonares) para obtener un bloqueo de la conducción del impulso eléctrico cardiaco entre éstas y el resto del tejido cardiaco. Para ello se introduce a través de una punción en la vena femoral un catéter que se avanzará hasta la aurícula izquierda que administrará con distintos tipos de energía (frío o "crioablación", calor o "radiofrecuencia" o energía no térmica en el caso de la ablación por "campo pulsado"). El procedimiento se realiza bajo sedación o anestesia general y puede realizarse tanto de forma ambulatoria como con una noche de ingreso en el hospital, tras lo cual el paciente puede incorporarse a su actividad habitual desde el día siguiente e incluso a la práctica deportiva en un plazo inferior a una semana. Tras el procedimiento se recomienda a los pacientes recibir tratamiento anticoagulante durante al menos dos meses. Los riesgos relacionados con la ablación de FA son bajos (por debajo del 5%) siendo excepcional la aparición de complicaciones graves como ictus o muerte.
En conclusión, la ablación de las venas pulmonares es un procedimiento eficaz y seguro para el control de los síntomas derivados de la fibrilación auricular.
Por el doctor Angel Miracle especialista en Cardiología de la UICAR
0 comentarios - 20244mar
Menopausia y corazón, ¿qué riesgos tengo?
¿ES BENEFICIOSA PARA EL CORAZON LA TERAPIA HORMONAL EN LA MENOPAUSIA?
La enfermedad cardiovascular es la principal causa de muerte en el mundo y en la mujer constituye la primera causa de morbilidad y mortalidad, superando al cáncer en España y representando el 56% de todas las muertes femeninas en los países de Europa occidental.
La mujer sufre cambios hormonales propios o adquiridos que le provocan un mayor riesgo de enfermedad tromboembólica. Algunos, exclusivos de la mujer como el embarazo y sus posibles complicaciones, la anticoncepción, la terapia hormonal de la menopausia, terapias de reproducción asistida, tratamiento hormonal antitumoral (tamoxifeno) y el estado posmenopáusico. Otros son comunes para ambos sexos como historial personal, la edad, antecedentes familiares, HTA, dislipidemia, diabetes, enfermedad renal crónica y tabaco.
El cese de los estrógenos ováricos empeora el efecto de los factores de riesgo cardiovascular, y se producen cambios de la grasa abdominal, en la TA, en el perfil lipídico y en las glicemias. Motivo por el cual la enfermedad cardiovascular constituye la principal causa de morbimortalidad tras la menopausia. Además, La aparición de una menopausia en edades tempranas antes de los 45 años (menopausia temprana) o fallo ovárico precoz (antes de los 40 años) incrementan notablemente estos riesgos ya que por cada año de menopausia antes de los 45 años se incrementa un 3% el riesgo cardiovascular.
¿PERO COMO AFECTAN LAS HORMONAS AL RIESGO CARDIOVASCULAR?
Los estrógenos inducen variaciones y aumento en algunas de las proteínas implicadas en la hemostasia y factores de coagulación. Los estrógenos son protrombóticos, pero por otra parte los estrógenos endógenos generan protección afectando positivamente el tono vascular, potencian la vasodilatación y la complacencia vascular, y adicionalmente generar un efecto antiinflamatorio, antioxidante y mejorando el perfil de lípidos.
Los estrógenos aumentan los TGC (triglicéridos) y el de HDL (colesterol bueno) y metabolizan el LDL (colesterol malo). Y los gestágenos (progesterona) aumentan el colesterol total y modifican la actividad del HDL y LDL, principalmente observado con gestágenos potentes como los utilizado en anticoncepción oral, y no en la terapia hormonal que utilizan gestágenos naturales con poco efecto lipídico, más bien es beneficioso y ayudan a que las placas de ateroma no de formen.
Por lo tanto, se crea una ambigüedad entre los riesgo y beneficios y surge la duda.
¿Es beneficiosa la terapia hormonal?
Hay que diferenciar entre la mujer sana sin patología y la mujer con patología previa arterial o venosa, y entre terapia oral versus terapia transdérmica.
La Terapia oral se relaciona con cambios e incremento en factores de coagulación como el dímero D, fibrinógeno y la trombina y la Terapia Transdérmica no. En la Población sana se evidencia reducción del riesgo de cardiopatías en todas las edades tras el inicio de la terapia hormonal, pero más marcado entre los 50 y los 59 años, por encima de los 70 años no es aconsejado por incremento del riesgo. Si se inicia de forma temprana el beneficio es claro y no hay un límite en la duración. En la enfermedad venosa (trombosis venosa profunda o tromboembolismo pulmonar), el riesgo con la Terapia hormonal se incrementa con la edad y suele estar asociado a otros factores de riesgo cardiovascular clásicos. La terapia hormonal oral se asocia con incremento más marcado en el primer año, mayor con la terapia combinada que con los estrógenos solos, sin riesgo claro con la terapia transdérmica. El riesgo con la terapia con hormonas no bioidénticas (equinas) es mayor.
Pero ¿qué pasa? en la población con enfermedad cardiovascular previa.
En general los estudios incluyen pacientes de más de 60 años, porque es a esta edad cuando se inicia la aparición de los eventos cardiovasculares, menos frecuentes entre los 50-60 años. Además, iniciar la terapia después de los 60 años o su continuidad no es habitual.
Sabemos que las placas de ateroma se desestabilizan cuando se añaden estrógenos, pero también sabemos que el estrógeno "protege" de la formación de la placa por lo que su uso se considera como una ventana de oportunidad cuando es precoz antes de la formación de placas de ateroma, cuando su beneficio es mayor. Se puede considerar el uso de terapia hormonal en paciente con HTA siempre que no están asociados a otros factores de riesgo y en pacientes con episodios previos de angina de pecho, infarto o ICTUS, solo en pacientes jóvenes y si la fisiopatología no es ateroesclerótica.
El riesgo de enfermedad venosa (trombosis venosa profunda o tromboembolismo pulmonar) es mayor en pacientes con condiciones previas conocidas. Con antecedentes de trombosis el riesgo se incrementa 10 veces y se debe evitar la terapia hormonal. En las Trombofilias el riesgo con la terapia oral puede aumentar entre un 15 y un 25 % dependiendo de la mutación, pero se puede considerar la vía transdérmica como opción. Por otro lado, la obesidad depende del IMC (índice de masa corporal), con menos de 25 el riesgo es de 5%, sube a 10 % con IMC entre 25-30 y hasta del 20% con IMC de más 30. Pero siempre se recomienda la transdérmica. El tabaco provoca un incremento del metabolismo hepático de los estrógenos por lo que puede reducir o cancelar los efectos y beneficios de la terapia (con terapia oral), no así con la terapia transdérmica.
En conclusión, la enfermedad cardiovascular constituye la principal causa de morbimortalidad tras la menopausia. Parece que la THM ejerce efecto protector de trombosis arteriales por debajo de los 70 años. Que esta protección es mayor en inicio temprano y no influye el tiempo de uso. En mujeres con angina de pecho, infarto o ICTUS previo, hay que valorar si es de etiología ateromatosa antes de indicar THM. No hay contraindicación en HTA si no se asocia a otros factores de riesgo. Pero no se debe utilizar la terapia hormonal como prevención cardiovascular ni primaria ni secundaria. Se utiliza para control de síntomas de la menopausia.
La THM se asocia con un incremento de riesgo de trombosis venosa (Riesgo Absoluto bajo), la transdérmica y tibolona no asociada con este aumento riesgo. En mujeres con TEV previo no usar THM.
En trombofilias, obesas y fumadoras usar transdérmica.
También cabe recordar que la elección de la THM y su va de administración va a depender del perfil de la mujer y de sus factores de riesgo, pudiéndose utilizar oral o transdérmica según el caso, y que existe un momento oportuno o ventana de oportunidad para poderla indicar y que sea beneficiosa para esa mujer. Todo esto nos permite una aproximación para valorar los datos y decidir la recomendación o no para el uso de terapia hormonal en la menopausia y su relación con el sistema cardiovascular.
Por el Dr. Alejandro Sáez. Cardiología espacialista en Cardiología de la UICAR.
0 comentarios - 20245feb
Tengo pericarditis. ¿Qué debo saber?
Desde el inicio de la pandemia del Covid 19, la existencia de la pericarditis y la miopericarditis se han hecho más conocidas entre la población. Por tanto, es interesante la difusión del conocimiento de conceptos básicos sobre dichas enfermedades para su reconocimiento precoz y tratamiento.
¿Qué es la pericarditis?
La pericarditis es la inflamación de las capas del pericardio, un tejido delgado que envuelve el corazón. Esta inflamación tiene causas diversas, como:
- Idiopática (sin causa específica diagnosticada).
- Infecciones, principalmente de origen viral en nuestro entorno (como el Covid 19).
- Inflamación reaccionaria a lesión del músculo cardiaco, (síndrome post infarto agudo de miocardio o post cirugía cardiaca).
- Enfermedades inflamatorias como el Lupus o la Artritis Reumatoide.
- Trauma en el corazón o en el tórax.
- Enfermedades crónicas, como la enfermedad renal crónica o el cáncer.
La etiología viral es más frecuente en países en desarrollo (pericarditis tuberculosa) y la pericarditis idiopática es la forma más común encontrada en el resto del mundo.
El término miopericarditis incluye la inflamación del músculo cardiaco además del tejido pericárdico.
¿Cuáles son los síntomas de la pericarditis?
El dolor en la zona torácica es el síntoma más común de la pericarditis. El dolor típico suele ser agudo o punzante, del lado izquierdo del pecho o por detrás del esternón. El dolor puede empeorar con la inspiración profunda, tos o con estar acostado y puede extenderse hasta el hombro izquierdo o al cuello. Sin embargo, también hay pacientes que presentan dolor torácico persistente, tipo presión.
Otros síntomas que pueden estar asociados al dolor torácico en el diagnóstico de la pericarditis son:
- Dolor de garganta o síntomas de constipado leve en los días que anteceden la aparición del dolor torácico (en el caso de las pericarditis por virus);
- Fiebre o febrícula.
- Palpitaciones.
- Cansancio y debilidad general.
- Fatiga o falta de aire a los esfuerzos.
¿Cómo es la evolución de una pericarditis?
La mayoría de las pericarditis suele ser leve y desaparece sin tratamiento. Muchas veces el diagnóstico de una pericarditis o miopericarditis se da tardíamente en una prueba de imagen como es la resonancia cardiaca sin el paciente haberse dado cuenta de haber pasado la enfermedad.
En los casos más severos, la pericarditis puede requerir la administración de medicamentos y el reposo físico. En una minoría de pacientes, requiere intervención quirúrgica en casos de complicaciones como es el derrame pericárdico severo.
La duración de la sintomatología puede variar según el desarrollo de la enfermedad en cada paciente y agrupa los casos en:
- Pericarditis aguda: duración inferior a tres semanas.
- Pericarditis recurrente: retorno de los síntomas después de cuatro a seis semanas del fin del último episodio, sin síntomas intermedios.
- Pericarditis incesante: duración mayor de cuatro a seis semanas e inferior a tres meses con síntomas continuos.
- Pericarditis crónica: duración superior a tres meses.
¿Es posible prevenir la aparición de una pericarditis?
No hay tratamiento específico para evitar una pericarditis. Sin embargo, hay medidas que puede disminuir el riesgo de su aparición, principalmente en relación a las pericarditis virales, que son:
- Evitar el contagio directo con personas que tengan una enfermedad vírica o síntomas de la gripe.
- Practicar buenos hábitos de higiene.
- Recibir la vacunación recomendada por las entidades sanitarias.
Por la doctora Dra. Ana Néves especialsita en Cardiología
0 comentarios - 20244ene
Como evitar un segundo infarto
La enfermedad cardiovascular se mantiene como primera causa de muerte en España, ej. en 2021, la enfermedad cardiovascular representa el 26,4% del total (y una tasa de mortalidad de 251,8 fallecidos por cada 100.000 habitantes). Para quienes han experimentado un infarto, el riesgo de sufrir otro aumenta significativamente.
A pesar de los avances en el tratamiento y la atención de los pacientes que sufren un infarto, el riesgo de que se repita sigue siendo alto. Se estima que aproximadamente un 20% de personas que han tenido un infarto tendrá otro en el plazo de un año. Por eso, es fundamental adoptar medidas preventivas para una adecuada recuperación del corazón infartado y evitar un nuevo insulto, que podría resultar fatal.
Con la orientación y seguimiento apropiados, es posible reducir este riesgo y retomar las actividades habituales de la vida diaria
- Conocer tu función cardíaca residual (es decir "como esta tu corazón tras el infarto")
El primer paso es comprender en profundidad las secuelas de este evento (infarto) en el músculo cardíaco (¿la capacidad de contracción es normal o se ha deteriorado?). Además, debes consultar frecuentemente con tu cardiólogo para conocer y modificar los factores de riego que te llevaron a este evento. También es importante saber el estado (grado de obstrucción) del resto de las arterias (las NO responsables del infarto actual). Con todos estos datos es posible estimar el riesgo individual de cada paciente.
- Adherencia al tratamiento
Tras un infarto es habitual que se prescriban medicamentos para controlar la presión arterial, reducir el colesterol o prevenir la formación de trombos (esto puede incluir aspirina y otros anti agregantes plaquetarios, que no deben ser retirados bajo ningún concepto, sin previa valoración del cardiólogo), es fundamental tomarla de acuerdo con las indicaciones del cardiólogo. La medicación será fundamental para la recuperación del infarto y reducir el riesgo de un segundo infarto. Es importante recordar que los valores tanto de presión arterial, colesterol (LDL) "malo", y niveles de glucosa, deben ser mucho más bajos en los pacientes que ya han sufrido un infarto. Los valores q son considerados "normales" en la población general son inaceptables después de un infarto, si queremos evitar en nuevo evento.
- Adopta una dieta cardiosaludable y mantén un peso normal
Una dieta rica en frutas, verduras, granos enteros, pescado, nueces y aceite de oliva puede ayudar a mantener las arterias limpias y el corazón en buena forma. Evita los alimentos altos en grasas saturadas de origen animal, sal y azúcares añadidos.
Si tienes sobrepeso u obesidad, perder incluso un poco de peso puede reducir significativamente el riesgo de un segundo infarto. El exceso de peso pone una carga adicional en el corazón y aumenta la probabilidad de desarrollar problemas cardiovasculares. En la actualidad existen fármacos que podrían ser de utilidad para controlar factores de riesgo como la diabetes, que además podrían ayudar ha perder peso.
-Haz ejercicio regularmente/Rehabilitación cardíaca
El ejercicio es esencial para fortalecer el corazón. Consulta a tu cardiólogo antes de comenzar un programa de ejercicios (es posible que precises un programa de rehabilitación cardíaca). Los programas de rehabilitación cardíaca (PRC) efectuados tras el infarto agudo de miocardio han demostrado su eficacia en cuanto al incremento en la capacidad funcional, el control de los factores de riesgo coronarios, la reducción de la sintomatología y la mejora del deterioro psicológico. Asimismo, hay evidencias de los beneficios en cuanto a su relación coste-eficacia.
Deja de fumar
Se ha demostrado que las personas que siguen fumando después de haber sufrido un infarto tienen hasta cinco veces más riesgo de mortalidad por causas cardiovasculares, que los pacientes que lo abandonan.
El consumo de tabaco conduce a la aparición de lesión endotelial (daño a la pare de las arterias) que contribuye al desarrollo de aterosclerosis, también favorece el desarrollo de intolerancia a la glucosa, y en las personas ya diabéticas dificulta el control de la glucemia. El tabaco disminuye de los niveles de HDL y aumenta los de triglicéridos, y aunque no cause directamente hipertensión, sí que está relacionado con cifras tensionales más elevadas
Fumar es uno de los factores de riesgo más significativos para los problemas cardiovasculares.
-Control de la depresión
La depresión es un trastorno mental que afecta al estado de ánimo, al pensamiento y al comportamiento. Puede tener diversas causas, entre ellas haber sufrido un infarto. La depresión no solo afecta a la calidad de vida y al bienestar emocional, sino también a la salud física. Se ha asociado con un mayor riesgo de sufrir un segundo infarto o morir por causas cardiovasculares.
Es importante detectar y tratar este problema lo antes posible. Para ello, se puede recurrir a la ayuda de un profesional de la salud mental (psiquiatría). También se ha demostrado que realizar rehabilitación cardiaca reduce la depresión y la ansiedad tras un IAM.
-Limita el consumo de alcohol
El consumo excesivo de alcohol puede aumentar la presión arterial y contribuir a problemas cardíacos.
Elevación de la presión arterial: El alcohol en exceso es una de las causas reconocidas de hipertensión arterial refractaria (o de difícil control). Esto aumenta la carga de trabajo del corazón. También produce un aumento de la frecuencia cardíaca. Y está asociado a la aparición de arritmias como la fibrilación auricular. Pero además puede causar daño directo (por toxicidad) al músculo cardíaco, lo que reduce su capacidad de bombear sangre.
Seguimiento estrecho en consulta
Debido al alto riesgo de nuevos eventos cardiovasculares en pacientes con un infarto de miocardio, y dado que como hemos detallado anteriormente, son muchas las causas que contribuyen a un segundo infarto. Es importante tener un seguimiento posterior en cardiología, no solo para valorar recuperación tras el infarto, si no también detectar y tratar los potenciales factores de riesgo.
Conclusión
Prevenir un segundo infarto de miocardio implica un enfoque integral, que habitualmente se realizara en coordinación desde la consulta de cardiología con endocrinología, rehabilitación cardiaca, psiquiatría etc... Es importante adoptar un estilo de vida saludable, seguir las recomendaciones médicas y detectar cuales son los problemas que han podido llevar al paciente al primer infarto. También es importante recordar siempre se debe consultar al cardiólogo antes de realizar cambios significativos en tu tratamiento
Por el doctor Frank Sliwinski
Especialista en Cardiología
0 comentarios - 20231dic
Cierre de orejuela izquierda, cuando la anticoagulación oral supone un problema y no una solución
La fibrilación auricular (FA) es la arritmia más frecuente en nuestro medio. Su incidencia guarda estrecha relación con la edad, con una prevalencia cercana al 25% en pacientes mayores de 80 años. Entre los problemas derivados de esta patología, cabe reseñar la necesidad de tratamiento anticoagulante oral para prevenir el ictus, siendo ésta la complicación más grave de la FA por su elevada tasa de discapacidad y mortalidad. Esta necesidad se acentúa a edades avanzadas, pues el riesgo de presentar un evento es incluso mayor; como mayor es también el riesgo de complicaciones asociadas al tratamiento anticoagulante y en especial el riesgo hemorrágico. Por ello, actualmente, el cierre percutáneo de la orejuela izquierda es una alternativa para pacientes con FA y contraindicación al tratamiento anticoagulante.
Expliquemos en qué consiste.
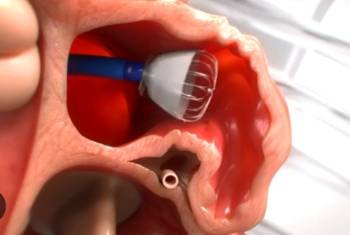
La orejuela izquierda es un remanente embriológico en forma de apéndice auricular con actividad contráctil, vaciando todo su contenido en cada latido cuando el paciente se encuentra en ritmo sinusal (ritmo normal del corazón). En la FA, la orejuela pierde esta capacidad contráctil y va dilatándose, lo que origina un enlentecimiento de la sangre a ese nivel, con el consecuente aumento del riesgo de trombosis. Se sabe que en torno al 80-90% de los trombos que se forman en el corazón de pacientes con FA lo hace dentro de la orejuela izquierda; de ahí que su cierre percutáneo se pueda utilizar como estrategia para prevención de eventos cardioembólicos. El cierre se lleva a cabo gracias a un dispositivo que se coloca en la entrada a la orejuela, excluyéndola así de la circulación. Este dispositivo llega al corazón a través de un catéter desde la ingle del paciente y se libera bajo control radiográfico y ecocardiográfico. Se trata de un procedimiento eficaz y seguro que requiere un equipo con experiencia en intervencionismo cardiaco estructural; en manos experimentadas resulta exitoso en más del 95% de los casos con baja tasa de complicaciones (las más graves: 1,9% de taponamientos pericárdicos, 0,4% de embolizaciones del dispositivo y 0,6% de muertes asociadas con el procedimiento).
Describamos qué paciente sería el más beneficiado de esta terapia.
El cierre percutáneo de la orejuela izquierda está todavía en su fase inicial. A pesar de que en un futuro podría constituir una alternativa real a los anticoagulantes orales para todos los pacientes con FA, actualmente su uso debería reservarse para los pacientes con contraindicación para la anticoagulación tal y como recogen las guías europeas. De hecho, la mayoría de los procedimientos se realizan en pacientes anticoagulados derivados del servicio de neurología tras un episodio de hemorragia intracraneal o del servicio de gastroenterología tras objetivar hemorragias digestivas recidivantes sin causa tratable. La ausencia de alternativas válidas a los anticoagulantes orales para prevenir el riesgo cardioembólico, que generalmente es alto por tratarse de pacientes añosos y pluripatológicos, convierte el cierre de la orejuela izquierda en una opción muy atractiva para estos pacientes.
Por la doctora Ana Casado
Especialsita en Cardiología de la UICAR
0 comentarios
CardioBlog es el resultado del esfuerzo de un equipo de profesionales altamente motivados en resolver numerosas interrogantes y problemas de la vida diaria en pacientes cardiológicos; y facilitar consejos a aquella población sana interesada en mejorar sus hábitos de vida y controlar sus factores de riesgo cardiovascular. Nuestro objetivo es combinar la experiencia clínica con las últimas actualizaciones científicas en cardiología y prevención cardiovascular, para ayudar a resolver preocupaciones habituales de la población en riesgo.
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.