Quirónsalud
Blog del Sº de Cirugía Oral y Maxilofacial & Unidad de Odontología y Periodoncia Hospitalaria. Complejo Hospitalario Ruber Juan Bravo
- 201725abr
¿Necesito ortodoncia para la cirugía ortognática?
Dr. Javier Arias Gallo
La cirugía ortognática se lleva a cabo por numerosos motivos: entre otras cosas, para mejorar el aspecto físico, para el tratamiento de las asimetrías de la cara, para tratar la apnea del sueño, y para resolver las alteraciones de la oclusión dental que no se pueden resolver sólo con ortodoncia.
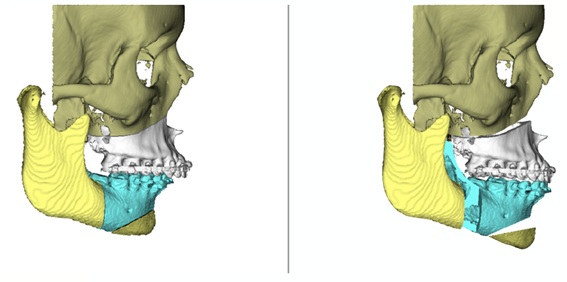
Con las técnicas de cirugía ortognática se pueden recolocar los huesos del maxilar y la mandíbula de tal manera que resulten más estéticos, más funcionales, y que mejoren en paso de aire durante la respiración. Se trata de técnicas muy seguras, que requieren un escaso tiempo de hospitalización, uno o dos días como norma general. Incluso algunas intervenciones se realizan en régimen de hospital de día.
Esa seguridad viene dada por la experiencia acumulada durante años en miles de pacientes, y por las nuevas técnicas diagnósticas de estudios radiológicos de alta resolución en 3D y cirugía virtual. Gracias a estos avances diagnósticos, podemos determinar la posición óptima en la que debe estar situado el maxilar y la mandíbula después de la cirugía. Y podemos determinar si esa posición final de los huesos es compatible con la posición final de los dientes, o si es necesario hacer ajustes dentales. Estos ajustes dentales, que se llevan a cabo mediante ortodoncia, pueden hacerse antes, después de la cirugía o en ambos momentos.
Cuando el paciente acude a la consulta se hacen fotografías, se toman modelos dentales y se hacen estudios radiológicos para hacer el diagnóstico exacto de la deformidad. El ortodoncista y el cirujano deben estar perfectamente coordinados ya desde ese primer momento. Sin ese diagnóstico, como es lógico, no podría llevarse a cabo un plan de tratamiento. Es ahí cuando puede determinarse si se pueden hacer movimientos de los huesos sin ortodoncia previa, o con una mínima ortodoncia, o con una ortodoncia completa.
Hay dos situaciones extremas en las que el planteamiento ortodóncico cambia completamente:
El paciente con apiñamiento dental, arcadas dentales descoordinadas (el maxilar superior o la mandíbula no "encajan", porque uno de ellos está retrasado o excesivamente por delante del otro), incluso con desviación de la mandíbula o el maxilar hacia un lado, o con inclinación lateral del plano de los dientes (el plano oclusal, lo llamamos). Además, la anchura del maxilar y de la mandíbula no coinciden. El paciente lleva toda su vida "malmordiendo", y los dientes, mejor o peor, se han adaptado a esa situación funcionalmente inadecuada. En esos casos, es conveniente hacer un tratamiento ortodóncico completo antes de la intervención. Con ese tratamiento se eliminan las compensaciones dentarias (los dientes se colocan en la mejor posición y angulación respecto a su propio hueso), los dientes de cada arcada se alinean con los dientes adyacentes, y la anchura de ambas arcadas se coordina para que no haya discrepancias. Este tratamiento ortodóncico requiere de un ortodoncista con experiencia en ortodoncia quirúrgica, para evitar complicaciones y para que la planificación coincida con el resultado. La intervención quirúrgica viene después, y con ella se logra que los dientes del maxilar y la mandíbula "casen" correctamente, y que la estética facial mejore de acuerdo con la planificación y las expectativas del paciente. Después de la cirugía suele ser necesario un corto periodo de ajuste ortodóncico final para que el caso quede perfecto.
Sin embargo, hay personas que no presentan apiñamiento dental, que tienen una mordida normal, y que sin embargo requieren una intervención quirúrgica de cirugía ortognática. Se trata de pacientes que tienen tanto la mandíbula como el maxilar superior en una posición anómala, pero que aún así tienen una mordida adecuada. Con mucha frecuencia son pacientes con maxilares con una posición muy hacia atrás, lo que provoca una reducción del espacio destinado al paso de aire detrás de la nariz y detrás del paladar y de la lengua (en la faringe). Es una causa frecuente de apnea del sueño, que es una enfermedad grave que puede llevar al paciente a la muerte si no se diagnostica y se trata a tiempo. En estos pacientes ambos maxilares deben movilizarse al unísono en la misma dirección, lo que hace que no sea necesario el tratamiento ortodóncico, o éste sea mínimo.
Entre estos casos extremos hay muchas situaciones intermedias. En esos casos, siempre habrá que combinar la ortodoncia con la cirugía ortognática. A partir del estudio detallado de los maxilares, los dientes, la estética de la cara y la situación personal de cada paciente, se puede decidir si en primer lugar se lleva a cabo la cirugía y luego la ortodoncia; o si se comienza con una corta preparación ortodóncica, luego la cirugía y luego el grueso del tratamiento ortodóncico; o si se hace una ortodoncia completa antes de la intervención.
La principal ventaja de adelantar el momento de la intervención es que tanto la estética como la función de la cara y de los maxilares va a mejorar más rápido, y el paciente va a estar mucho más animado a la hora de soportar las lógicas molestias del tratamiento ortodóncico que venga después. Pero no es esa la única ventaja. Tras la cirugía ortognática se produce un proceso denominado fenómeno de aceleración regional (RAP en sus siglas en inglés), que consiste en un aumento del metabolismo del hueso de las zonas operadas. Este fenómeno puede ser aprovechado por el ortodoncista para acelerar el tratamiento ortodóncico, reduciendo el tiempo necesario para un resultado estético, saludable y estable a largo plazo.
84 comentarios - 20249ene
¿Por qué los libros de Rinoplastia son siempre los más gordos? ¿Y qué tiene que ver el ajedrez con esto?
Soy especialista en Cirugía Oral y Maxilofacial, con especial dedicación a la rinoplastia y a la cirugía ósea facial. El área anatómica que cubre mi especialidad es una de las más complejas del organismo (con permiso de la transcavidad de los epiplones y el córtex entorrinal del lóbulo temporal, queridos colegas de otras especialidades…). Dada la gran inervación sensitiva y motora de la cabeza y el cuello, las enfermedades de nuestra zona tienen una gran variedad de síntomas y signos. La necesidad de respetar las complejas estructuras de la región durante los procedimientos quirúrgicos es uno de los grandes retos de la cirugía.
Y como escribo este post el 2 de enero, a la espera de los regalos de los Reyes Magos, y ya habiendo hecho una visita relámpago Papá Noel, he pensado en hacer un pequeño juego mental: comparar la cirugía de la nariz con un juego de mesa o de tablero.
Pero, por favor, que no cunda el pánico. Es sólo un juego navideño. Que además me sirve para explicar el título de este post: ¿Por qué, de todos los libros de cirugía que pueblan-invaden mi librería médica, los de rinoplastia son siempre los más gruesos, y muchos van en dos tomos como dos ladrillos?
Hay muchos tipos juegos de mesa. En la película clásica Juegos de Guerra (1983 según Wikipedia) hay un programa informático autónomo que, por circunstancias que le pueden pasar a cualquiera, decide lanzar una guerra nuclear total. Lo que hacía interesante la película es que ese programa era el que decidía cuándo disparar los misiles nucleares de EEUU. Para el programa era todo sólo un juego más, y, de hecho, estaba entrenado para jugar a diversos juegos. La única forma de pararlo fue ponerle a jugar al 3 en raya, y que él mismo viera que es un juego aburrido, en el que, si ambos jugadores juegan bien, siempre acaba en empate; luego le pusieron a jugar a todas las combinaciones posibles de guerra nuclear total, y como no había manera de ganar, se aburrió también. El guiño final viene cuando el programa le propone a su programador jugar a algo más divertido. Le propone jugar al ajedrez.
Pues bien, ahora es cuando entro en materia argumental: el ajedrez no dudo que es el deporte ciencia y blablá, pero no sirve como metáfora para comparar la cirugía con los juegos de mesa. ¿Por qué? Pues porque… es demasiado simple, en cierto sentido.
Que siga sin cundir el pánico. Paciencia hasta el final.
El ajedrez es complicado durante la partida, pero la colocación de las piezas y lo que se puede hacer con ellas es muy simple, y siempre es igual. Las primeras 5-10 jugadas entre jugadores de cierto nivel son siempre predecibles. Luego la cosa se lía, pero, lo siento, no me sirve de metáfora para la cirugía de rinoplastia.
Papá Noel me trajo un juego que se llama "AgrícolaÒ" Se ve que había oído de mis veleidades vegetarianas, pero no se había enterado de que hay una parte importante de ganadería en el juego. En fin…
Jugando estos días al "agrícola" me he dado cuenta de que sí sirve como metáfora adecuada para la cirugía de rinoplastia, y me va a permitir explicar por qué nuestros libros sobre rinoplastia son tan gordos. Tanto la mecánica del juego, como lo que uno tiene al principio de cada partida, así como los beneficios que uno va obteniendo a lo largo del juego, van cambiando en cada una de las partidas. Hay decenas de cartas (se reparten 14 cartas a cada jugador), de tres categorías, que modulan lo que cada uno de los jugadores, con una granja vacía a la que hacer prosperar, puede o no puede hacer. El objetivo del juego es conseguir una casa más grande y de mejor calidad, unos sembrados productivos y unos cercados para los diferentes tipos de animales. El que suma más puntos por cada uno de esos ítems, gana. El juego está pensado de tal manera que se necesita mejorar en todos los ámbitos, porque penaliza la falta de variedad de animales, los monocultivos, las parcelas vacías y las casas pequeñas.
Y la rinoplastia, ¿qué? Pues cuando un paciente entra en el quirófano, resulta que las piezas no están como en el ajedrez, todas colocaditas iguales. Hemos podido hacer bien el trabajo previo, tocando la piel, palpando la estructura, sintiendo la rigidez de las diferentes estructuras, evaluando la respiración nasal con todas nuestras herramientas, incluso con un TC para afinar en la anatomía nasal. Hemos hecho todo, y con eso tenemos ya unas poquitas cartas, que nos dan una idea inicial de cómo se puede desarrollar la partida. Una partida que será única, porque cada nariz es literalmente única, a no ser que se operen dos gemelos univitelinos. Según va avanzando la cirugía, vamos descubriendo cosas nuevas (estos ligamentos piriformes que no aguantan, estos cartílagos alares son más blandos de lo que parecía). Nos van dando más cartas, con distintas posibilidades y limitaciones. En unos minutos tenemos un "agrícola" con unas 200 "cartas", algunas de las cuales ponen bien clarito para qué sirven, en otras está un poco borroso el contenido, otras no las hemos visto nunca. El desarrollo de la cirugía más allá de la incisión en la piel y el vestíbulo nasal es completamente diferente dependiendo de las necesidades concretas. No tenemos diez jugadas iniciales estándar. Si acaso, dos… Y hay que ir tomando decisiones desde el primer minuto: ¿para qué? Para tener más puntos. ¿Pero, puntos de qué? De estética, de función, de simetría, de visión frontal, de visión lateral, de visión medio-lateral, de visión desde abajo…. Como en el "agrícola", no vale el monocultivo: no valen muchos "puntos" de estética frontal si luego no respira por un lado de la nariz, o la simetría de los orificios nasales se resiente.
Las instrucciones para el "Agrícola" son 11 páginas tamaño folio, con dibujitos incluidos. Algunos números de páginas de libros de nariz de mi biblioteca, un poco al azar: Çakir (420 páginas), Tebbets (650), Daniel (900, antiguo y otro de 450 del año 2018), Dallas (1200 en dos tomos), Sheen (1450 en dos tomos).
Entonces, ¿dónde está el parecido aquí con un juego de 11 páginas de instrucciones? Aun así, lo hay: las instrucciones del juego son como las primeras 30-50 páginas del libro, donde se repasa la evaluación general del paciente, la anatomía general, etc. Cosas como: "no opere a un paciente que no se contente con algo diferente a la perfección"; esas cosas vienen ahí. Y el resto de los cientos de páginas, ¿ahí qué pone? Pues es casi todo contar pautas de estrategia para hacer crecer equilibradamente nuestra "granja", así como muchos resúmenes de "partidas individuales", que nosotros llamamos "casos clínicos".
Las metáforas pueden llevarse hasta cierto punto, pero no podemos estirar el chicle indefinidamente (otra metáfora). Este post pretende dar una idea precisamente de que la cirugía de rinoplastia no es un juego, sino un conjunto de maniobras complejas, con implicaciones serias. Las herramientas de modificación 3D, que a nosotros nos sirven para planificar los casos y para que el paciente se haga una idea de qué tipo de resultado puede razonablemente esperar, esas sí son un juego. Un juego útil, como los juegos de los niños son útiles para su desarrollo mental. Pero en cuanto el paciente entra al quirófano, dejamos de jugar y nos ponemos a trabajar.
Pues aquí termino. Espero haberos convencido de que los parecidos están en todas partes, o al menos, demostraros que, a diferencia de los refranes, un huevo y una castaña sí se parecen; y las narices y comer trigo también tienen que ver; y del día y la noche se pueden sacar similitudes también.
- 20176nov
Me van a operar. ¿anestesia local o general?
"Ser o no ser, esa es la cuestión. ¿Cuál es más digna acción del ánimo, sufrir los tiros penetrantes de la fortuna injusta, u oponer los brazos a este torrente de calamidades, y darlas fin con atrevida resistencia?"
Es el inicio del archimegaconocido monólogo del acto tercero del Hamlet de Shakespeare. Me ha venido a la memoria pensando la cirugía, y más concretamente en la anestesia que es necesaria para la cirugía.
Cuando una enfermedad requiere cirugía el médico y el paciente enfrentan un dilema. Obviamente cada enfermedad tiene sus matices. Cada tratamiento tiene sus puntos fuertes y sus debilidades. A la hora de elegir, hay que poner en la balanza los pros y los contras. Cada persona, médico y paciente, da un peso diferente a cada uno de los aspectos. Pero una de las primeras cosas que hay decidir es si la intervención debe realizarse bajo anestesia local, general, o algo entre medias.

La anestesia general genera mucha controversia y sentimientos encontrados en los pacientes. Están los pacientes que temen la pérdida de conciencia, la pérdida de control, que temen no despertarse nunca, tener complicaciones anestésicas. Otros pacientes temen el dolor, enfrentar despiertos algún procedimiento invasivo. En la cirugía maxilofacial los matices son más sutiles: el paciente suele sentir que "le están operando a él directamente". En los procedimientos bajo anestesia local el paciente en todo momento siente "que le están operando a él". Esto requiere cierta explicación. Cuando se llevan a cabo operaciones sin anestesia general en el resto del cuerpo, sobre todo en las extremidades, el paciente enseguida puede desconectarse de la intervención. El cerebro humano, que interpreta las sensaciones de los órganos de los sentidos y construye la "realidad", enseguida registra que no recibe información sensorial de las zonas anestesiadas, y con mucha frecuencia interpreta que el miembro intervenido ni siquiera le pertenece. Esa desconexión sensorial facilita mucho la desconexión emocional, y hace mucho menos estresante la experiencia quirúrgica. Incluso aunque el paciente esté viendo el campo quirúrgico, puede vivir la experiencia como algo desconectado de su cuerpo.
En la cirugía facial ese fenómeno de desconexión sensorial y emocional con la anestesia local es menos frecuente: el paciente "ve" en todo momento que las actividades quirúrgicas se dirigen hacia sí mismo, hacia el "centro de mandos" sensorial. La visión, el olfato, el sabor, el sentido del equilibio, todo eso sigue recordando al cerebro del paciente que es el propio cuerpo del paciente el objeto de la intervención quirúrgica. Incluso la propiocepción le conecta al paciente con la intervención. La propiocepción es el sentido que informa al cerebro de la posición y movimientos del propio cuerpo. Cuando se efectúa una cirugía en la cara, cada pequeño movimiento del cuello del paciente le hace mantener el contacto con la realidad, con el quirófano, con la propia mesa quirúrgica. Cuando la cirugía es en el interior de la cavidad oral el cerebro sigue registrando la posición de la mandíbula, y se potencia más la sensación de "realidad".
Por eso la cirugía de la cara en general, y la cirugía de la cavidad oral en particular, son una fuente de ansiedad habitual en muchos pacientes.
¿Qué podemos hacer los médicos para mitigar esa ansiedad?

1. La respuesta más obvia es utilizar la sedación o la anestesia general. Las técnicas anestésicas son en el momento actual extraordinariamente seguras, y proporcionan una experiencia quirúrgica que para el paciente es nula, mínima, o irrelevante. El uso de los procedimientos anestésicos que no incluyen intubación endotraqueal (o sea, la sedación) deben, sin embargo, utilizarse con particular cuidado cuando el campo quirúrgico es la parte posterior de la cavidad oral o la faringe. Así, un procedimiento de sedación que no esté milimétricamente controlado por un anestesista experto puede conllevar riesgos adicionales si, por ejemplo, el paciente sufre un sangrado del lecho quirúrgico y no puede colaborar para permitir al cirujano acceder con comodidad para cohibir el sangrado. Por eso, es muy importante que tanto el cirujano como el anestesista tengan amplia experiencia, y que el centro donde se realice la intervención cuente con todas las garantías (preferiblemente un hospital, desde mi punto de vista). Y también, por eso, con mucha frecuencia es preferible, más seguro y cómodo para el paciente, el uso de la anestesia general, que obviamente sólo debe ser llevada a cabo en un hospital.
2. La sedación superficial con medicación oral. El uso de benzodiacepinas y otros sedantes puede ser una excelente opción en pacientes que presentan ansiedad frente a procedimientos menores. Es frecuente que nuestros pacientes deban sentarse en el sillón dental varias veces a lo largo de varias semanas o meses. Tenemos comprobado que el uso sistemático de esta medicación en cada una de las visitas va reduciendo la ansiedad anticipatoria del paciente, de modo que finalmente el paciente "aprende" que sentarse en el sillón dental es una experiencia en la que no cabe el estrés ni la ansiedad, y finalmente no resulta necesario el uso de esa medicación. Por el contrario, los pacientes que dicen "aguantar" sin medicación sedante y requieren varias visitas, "aprenden" que sentarse en un sillón es una experiencia estresante, y cada vez se ponen más nerviosos ante procedimientos cada vez menos invasivos per se.
3. La desconexión auditiva y visual. El uso de auriculares con música o sonidos relajantes a elección del paciente es una excelente opción siempre que los cables o los propios auriculares no entorpezcan la intervención. Los pequeños auriculares inalámbricos que ahora están tan de moda son, al menos para esto, una solución muy apropiada (si el paciente no los pierde en el camino a la consulta, claro). Pedir al paciente que mantenga los ojos cerrados es una manera sencilla de ayudar a la desconexión sensorial. Hay pacientes que, en principio, prefieren mantener los ojos abiertos, para estar alerta… "por si acaso". Si favorecemos un entorno de confianza, pueden cerrar los ojos y mejorar su experiencia quirúrgica. Sin embargo, cerrar al paciente los ojos con gasas o vendas resulta más claustrofóbico y debe evitarse, excepto si el motivo es proteger los propios ojos durante la intervención.
4. La desconexión somatosensorial. Es la más difícil. Supone reducir los movimientos del paciente al mínimo, de modo que se reduzcan los "inputs" sensoriales que informan al cerebro de la posición de las partes del cuerpo. Todos hemos experimentado, en el silencio de la noche, en la cama, que después de un tiempo de inmovilidad resulta difícil saber la posición de los miembros, y es el hecho de mover piernas y brazos lo que nos vuelve a conectar con nuestro cuerpo. Si planificamos la cirugía de modo que el paciente mueva lo menos posible el cuello y la mandíbula (con abrebocas que mantienen la posición mandibular y sin giros innecesarios de la cabeza), el paciente, en cierto grado, reduce la consciencia de su propia cabeza. Esto puede parecer un asunto de importancia menor, pero está avalado por casi 20 años de investigación sobre el procesamiento cerebral de la información sobre el propio cuerpo.
Finalmente, la decisión del tipo de anestesia, en procedimientos "menores", puede ser compartida con el paciente, acompañada de la información necesaria. Si el paciente siente que tiene algo de control sobre esa decisión, puede también reducirse la ansiedad que conlleva la cirugía. Porque la información bien administrada y de la mano del médico en quien el paciente pueda confiar, siempre tiene un gran valor: se puede convertir en conocimiento.
- 201720dic
Los estudios radiológicos para la rehabilitación con implantes. ¿Hay que hacer un dentascan, TAC, iCAT o cualquiera de sus variantes a todos los pacientes?
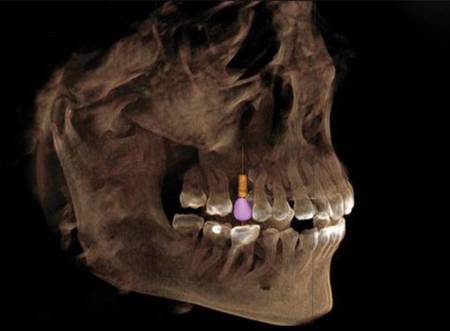
La radiología no es sólo recomendable para la planificación y colocación de implantes dentales. Es imprescindible. Los implantes dentales se anclan en el hueso, y su éxito a largo plazo depende en buena medida de que el anclaje sea firme y estable. El hueso de los maxilares se debe valorar radiológicamente en todos los casos de implantes dentales. Sobre eso no hay discusión. No hay ninguna duda.
En lo que sí hay duda es en la elección de la técnica radiológica. En la consulta dental y maxilofacial hay varias opciones a nuestro alcance. Tenemos la radiología simple y la radiología computerizada. En la radiología simple se obtiene una imagen que es la sombra atenuada de los diferentes componentes corporales por los que han pasado los rayos X. Las imágenes se presentan habitualmente como una escala de grises, y como cualquier sombra, resulta difícil si no imposible determinar la forma tridimensional de la imagen. La radiología intraoral es un tipo de radiografía simple en la que el receptor de rayos X (película radiográfica antes, sensor electrónico actualmente) se introduce en la boca del paciente. Se trata de una técnica con escasa radiación, que da mucha información de detalle de piezas dentales individuales. Resulta, también actualmente, imprescindible para el diagnóstico de las caries dentales y la enfermedad periodontal. Sin embargo, la angulación entre la placa receptora, la estructura corporal y el emisor de rayos es variable, lo que hace que la medida de las distancias y los tamaños sea siempre engañosa.
La ortopantomografía es la técnica radiográfica simple más importante. Es una radiografía "simple" en la que tanto el emisor de rayos como la placa radiográfica van rodeando la cabeza del paciente. El resultado es una imagen plana de una estructura curva (la mandíbula y el maxilar superior), análoga al mapamundi, que es la representación plana de la superficie del globo terráqueo. La calidad de la imagen es algo menor que la radiografía intraoral, pero suficiente para la mayoría de las necesidades de diagnóstico. Da una excelente imagen general de los maxilares. Aunque las medidas de distancia no son exactas, sí son una aceptable aproximación si no se requiere una precisión milimétrica. También orienta en los diagnósticos de sinusitis, cálculos (litiasis) en las glándulas salivales, e incluso en algunos casos puede orientar en el diagnóstico de placas de arterioesclerosis calcificada en las carótidas (que son la principal causa de los infartos cerebrales, cuando alguna de esas placas suelta un fragmento hacia la circulación cerebral).
Eso, en cuanto a radiología simple. La radiología computerizada es otra historia.
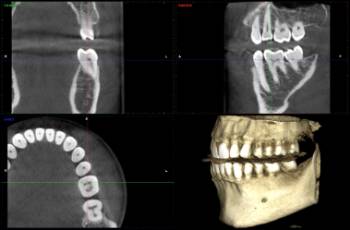
Helicoidal (el TC médico de los hospitales), o de panel plano (el CBCT, el habitual en las consultas dentales), da la imagen en tres dimensiones. O como cortes en todas las direcciones del espacio. En los últimos años los equipos se han abaratado y se ha generalizado su uso, no solo en los centros radiológicos, sino en las propias consultas dentales. Son, sin duda, el medio radiológico de diagnóstico más potente para el hueso de los maxilares.
Ahora bien, como cualquier medio diagnóstico, debe utilizarse cuando es necesario. Sin duda la principal preocupación respecto a su uso es la radiación absorbida por el cuerpo del paciente durante el estudio radiológico. Los equipos radiológicos modernos utilizan una menor cantidad de radiación que equipos que se utilizaban hace años. Dentro de los aparatos modernos, el TC helicoidal emite (y el cuerpo absorbe) una mayor cantidad de radiación que los CBCT, los aparatos de la consulta dental y maxilofacial.
Sin embargo, la cantidad de radiación sigue siendo significativa. Un CBCT puede suponer para un paciente entre 5 y más de 50 veces la radiación producida por una ortopantomografía. Las cantidades de irradiación son variables, porque dependen entre otras cosas de la amplitud del campo que se estudia (maxilar, mandíbla o ambos) y de la nitidez que el profesional requiere para cada estudio. Cuanta más nitidez y resolución queremos en las imágenes, más radiación necesitamos utilizar.
Hay muchas ocasiones en las que el profesional requiere imágenes radiológicas con una gran definición. En casos en los que se planean cirugías complejas, cuando se sospecha o se está seguro de que la cantidad de hueso disponible no es la adecuada, o cuando se sospecha la existencia de alguna patología para cuyo diagnóstico no es suficiente la radiología convencional, entonces, sin duda, hay que utilizar la radiología computerizada.
En casos más sencillos, con la radiología convencional es suficiente. Y en esos casos, no deben hacerse estudios computerizados en tres dimensiones. No se deben hacer. Punto.
Sin embargo, en algunos "centros dentales" la radiología en tres dimensiones se ha convertido en una herramienta de venta como otra cualquiera. Se publicita incluso, como una oferta más. No sólo eso: yo he llegado a presenciar, en congresos médicos y dentales, cómo algunos profesionales describían el flujo de pacientes de su clínica de modo que el paciente pasaba por la recepción, por el gabinete fotográfico y por una radiología CBCT antes de ser visto por el médico o el dentista. A poder ser, el resultado del estudio radiológico se veía inmediatamente en un ipad, con lo que el paciente quedaba, además de irradiado, deslumbrado por el despliegue tecnológico. También hay clínicas que se anuncian en folletos con packs de precio cerrado de CBCT+implante. No quiero ponerle un nombre (feo) a esa forma de actuar, porque no me gustaría crear polémica al final del post, pero no dejo de darle vueltas a que aquí hay un error de concepto.
Cuando una persona acude al gastroenterólogo, es el gastroenterólogo el que decide, en función de su experiencia y la evidencia médica aplicada al caso particular, si le prescribe un método de diagnóstico como la endoscopia oral o la colonoscopia. Parecería absurdo que fuera de otra manera. ¿Y podría imaginarse un hospital que ofreciera a los pacientes algún pack de "endoscopia oral+apendicectomía" o "colonoscopia con spa"?. O incluso, en un alarde de medicina holística: "artroscopia de rodilla con audiometría y electromiograma para túnel del carpo de regalo". Y luego, pase con el médico a ver los resultados. Las posibilidades son infinitas.
- 201826ene
La profesora de música, el médico y el robot
Dr. Javier Arias Gallo. Especialista en Cirugía Maxilofacial
Me voy a lanzar. Voy a contar algo personal que parece no tener nada que ver con la medicina. Y si tiene usted la paciencia de seguir hasta el final, verá que realmente sí se relaciona con la medicina.
Allá voy: yo soy un pianista frustrado. Frustrado porque la tremenda dificultad del instrumento, junto a las perspectivas de un futuro con posibilidades casi nulas de ganarme la vida dándole a las teclas, hicieron que me concentrara en la medicina y abandonara la música. Hasta ahí, una historia anodina. Y además, una historia muy habitual. Entre mis compañeros de profesión es frecuente encontrar músicos aficionados. Desde luego, es una manera fantástica de desconectar de las dificultades y los disgustos de una profesión tan absorbente como la nuestra.
Sigo: unos años después de terminar la residencia, y ya profesionalmente algo más estabilizado, decidí retomar la práctica del piano. Estaba un pelín oxidado (yo, el piano seguía en buena forma), pero en unos 2-3 años creía haber recuperado el mediano tirando a bajo nivel pianístico de mis años jóvenes. Bien es cierto que en mi familia se vivió mi retomada afición sin el alborozo que yo imaginaba (por decirlo suavemente). Los verbos que se manejaban en casa respecto a mis sesiones pianísticas estaban en el área semántica, no tanto de "tocar" como de "aporrear" y "desquiciar". A mis vecinos no les pasé ninguna encuesta al respecto, así que no quiero aventurar opiniones. Sin embargo, yo disfrutaba viendo cómo resolvía o al menos combatía las dificultades técnicas que se me presentaban: una parte rápida por aquí, una serie de saltos de la mano izquierda por allá, encajar la coordinación de ambas manos, etc. La técnica era algo muy importante. Mover los dedos rápido, seguir el ritmo, que la pieza sonara como en spotify (eso era imposible) eran los objetivos. Además, hay miles (literalmente) de videos en youtube que te enseñan trucos para mejorar la técnica, no sólo trucos generales, sino aplicados a obras en particular. Excelentes profesores de música que desvelan, y gratis, cómo evitar la temida tensión en el antebrazo, como memorizar las partituras con seguridad, como aumentar la velocidad. Youtube es la pera.
Me acerco al final de la historia del piano: hace dos meses me apunté a una academia para seguir con la práctica. Aunque el piano es habitualmente un instrumento solitario, ¿quién sabe?, a lo mejor conocía a otros músicos como yo y hacíamos un grupo (la crisis de los 50 adopta las formas más variopintas). Entré en la web de la academia, me gustó el aspecto que tenía la profesora, me pareció que su curriculum era excelente, y me lancé.

Y entonces, súbitamente, todo cambió: desde hace dos meses tocar el piano no es para mí una sucesión de problemas técnicos que se deben resolver, no es tocar la partitura más difícil que mi técnica me permita. No, eso es secundario. Tocar el piano es sentir la música, es seguir una melodía y cuidarla desde el principio hasta el fin, y es acompañarla con matices, a veces con suavidad, a veces con firmeza, para que finalmente, la música diga algo, recuerde a algo, y evoque sensaciones. Y ahí es cuando se disfruta de verdad la música.
Mi profesora es excelente. Tiene más paciencia de la que merezco, y sabe llevarme para que, en las pocas clases que me ha dado, haya recuperado la pasión por el piano. Puede que no sea la mejor profesora del mundo (o puede que sí, no sé). Puede que los pianistas youtubers de Londres y Nueva York a los que sigo por internet den indicaciones más acertadas para tocar una obra en particular. Pero eso es lo de menos. Hay algo que nunca podrán proporcionarme todos los tutoriales de youtube del mundo, que la banda ancha, la fibra óptica y el ADSL no facilitan, y que las redes sociales no aportan. Ese algo es simplemente un vínculo con otro ser humano. El vínculo entre profesor y alumno es el motor fundamental para que el aprendizaje tenga sentido y no se convierta en una sucesión de desilusiones, frustraciones y golpes contra el muro de las limitaciones técnicas. Y supongo que, de alguna manera, para mi profesora, darme clase también le aportará algo, en algún sentido, más allá del mero pago por cada clase. Seguro que al menos le aporta el reto sacar algo de provecho de quien por edad lo tiene más difícil para aprender cosas nuevas. Por último: en poco tiempo he dejado de oír el verbo aporrear en mi casa. Debe ser que la sensación interior de hacer música de verdad se transmite en cierto modo al exterior. Algo es algo.
Y aquí acaba mi pequeña aventura pianística por hoy. Sigo siendo médico por vocación y atiendo decenas de pacientes todas las semanas. Muchos pacientes, y cada vez más, ya nos "googlean" a los médicos antes de entrar en la consulta. Los que no lo hacen antes de entrar, lo hacen al salir. También han buscado en internet información sobre sus síntomas, sobre la enfermedad que creen o temen tener, sobre las intervenciones quirúrgicas por las que deben o eligen pasar. Mucha información. Muchos datos. Para la escala humana, infinitos. Y entonces el paciente va al médico. Los médicos también somos pacientes en ocasiones, así que lo que viene ahora no me lo invento. Quizá haya pacientes que esperen que el médico sepa todo, que tenga todo internet en su cabeza, que resuelva, con toda la información disponible del mundo, su problema. Quizá haya pacientes que esperen que, dados los datos obtenidos tras la entrevista, la exploración física y las pruebas complementarias, el médico dé un veredicto inapelable que haya que seguir ciegamente. Quizá. Yo no he visto eso. Yo suelo experimentar otra cosa, da igual en qué lado de la mesa me siente. Yo siento que se crea un vínculo entre dos personas; un vínculo mientras estoy en la consulta, mientras le paso visita en el hospital. Un vínculo de corta duración, que se reactiva y poco a poco va fortaleciéndose tras cada visita.

Con el paso del tiempo se va estableciendo una sensación de confianza mutua, de que yo voy a ayudar al paciente en lo que pueda, de que voy a pedir las pruebas necesarias, ni más ni menos, y de que voy a proponer el mejor tratamiento del que disponga para beneficio del paciente, o de que si no sé tratar bien a un paciente, lo voy a derivar a un compañero que lo haga mejor que yo. Mi paciente quizá siga mirando cosas en internet. Yo también sigo viendo tutoriales sobre el piano. Pero ya los veo de otra manera. Confío más en el ser humano que semana a semana me orienta y me ayuda a ser mejor. Quiero pensar que a mi paciente le va a pasar igual. O al menos, que confíe en que, gracias a internet, ¡su médico también aprende más rápido y sabe más!
Ese vínculo es algo infinitamente superior a la mejor web del mejor hospital del mundo, al blog más elaborado, a la descripción de síntomas y al listado de efectos secundarios más exhaustivo. Es un vínculo entre seres humanos, con el que se consigue mucho más que con las personas individualmente consideradas. Tampoco los tutoriales de youtube sustituyen a mi profesora: son gratis, sí. Pero son una paupérrima imitación de una relación real. Claro, si no me pudiera permitir el gasto de la academia de música, me tendría que apañar con internet. Pero seguiría con el aporreo.

Quizá llegará un día en que será más barato poner doctores robot que atiendan a los pacientes, les entrevisten, e incluso que interpreten los datos de las exploraciones complementarias con mucha más precisión que un ser humano. Una especie de siri o un okgoogle hipertrofiado con "inteligencia artificial" que nos sustituya a los médicos.
Así uno tendrá a su médico personal en la tableta, o en el siguiente dispositivo que se le ocurra diseñar al próximo gurú de la informática. No sé, un robot médico y al que accedamos con unas gafas de realidad virtual, y que nos pedirá que conectemos algún pequeño dispositivo al móvil y nos lo restreguemos por las zonas doloridas del cuerpo. Cuando eso sea así, si es que algún día llega a serlo, más vale que el robot se parezca tanto a un ser humano que sea posible crear una ilusión de vínculo en el paciente. Una ilusión creíble. Porque si no, sin esa conexión, vamos a sentirnos muy solos cuando estemos enfermos. Bueno, a lo mejor se erradican las enfermedades. A lo mejor. Pero yo soy de la generación que vio las películas de Regreso al futuro en el cine, y todavía estoy esperando los monopatines voladores.
Las enfermedades de la cara y al cuello son extraordinariamente importantes por afectar a zonas del cuerpo críticas en el día a día de todo ser humano. Comer, masticar, respirar sin dificultad, dormir y descansar, e incluso sonreír son actividades que damos por supuestas pero que pueden verse afectadas gravemente tras traumatismos, tumores, infecciones o por enfermedades congénitas. El cirujano maxilofacial es el especialista central en estas enfermedades. Tanto el punto de vista médico, como el quirúrgico, como la repercusión social y personal de la patología de la cabeza y cuello son importantes para atender y cuidar apropiadamente a nuestros pacientes. Sin olvidar, claro está, a los odontoestomatólogos, periodoncistas, ortodoncistas y odontopediatras con los que trabajamos en estas tareas. En este blog describimos situaciones clínicas, informamos sobre tratamientos, y reflexionamos sobre lo que significa ser médico y cirujano maxilofacial en estos tiempos de cambio y avance continuo. Todo el equipo del Servicio de Cirugía Maxilofacial estaremos encantados de atenderte.
 2.024
2.024
 2.023
2.023
 2.022
2.022
 2.021
2.021
 2.020
2.020
 2.019
2.019
 2.018
2.018
 2.017
2.017
 2.016
2.016
- ¿Por qué los libros de Rinoplastia son siempre los más gordos? ¿Y qué tiene que ver el ajedrez con esto?
- Oppenheimer y sus amigos científicos, la recompensa al esfuerzo y la mejora en las técnicas quirúrgicas
- El post que no quería escribir, que me resistía a escribir…y que finalmente escribo
- La extraña conexión entre los animales domésticos, los vikingos y las enfermedades de los dientes
- Las biografías de personajes célebres y la planificación de la rinoplastia.
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.


















