Quirónsalud
Blog de la Unidad de Cefaleas del Hospital Universitario Fundación Jiménez Díaz
- 202124nov
Cefalea troclear
El dolor de cabeza que se centra en la región del ojo y sus alrededores puede obedecer a muy diferentes causas. En ocasiones se debe a problemas del propio ojo o de los senos paranasales (habitualmente causantes de sinusitis), aunque en otros casos no encontramos una clara causa identificable.
Existe un tipo de dolor de cabeza que ocurre en esta región y se debe a la afectación de una estructura dentro de la órbita llamada tróclea. La tróclea es una excrecencia de hueso de pequeño tamaño situada en la zona superior y medial de la órbita, que hace las veces de polea para el paso del tendón de un pequeño músculo (oblicuo superior) que hace movimientos del ojo en infraducción (hacia abajo), aducción (hacia adentro) e inciclotorsión (en el sentido de las agujas del reloj) (Figura 1: Imagen vista desde una proyección superior del globo ocular derecho. Se puede observar la tróclea en la parte izquierda de la imagen (flecha), con el tendón del músculo oblicuo superior pasando a su través).
Cuando se produce una irritación o inflamación de esta zona, se genera un dolor que abarca esa región del ojo y de la zona adyacente de la frente, aunque en ocasiones se puede extender a otras regiones algo más lejanas como la sien o la región frontoparietal. El dolor típicamente se desencadena con los movimientos que activan el músculo en el plano vertical y por tanto puede afectar especialmente a personas que realizan movimientos oculares en el plano vertical frecuentes, como trabajadores que pasan grandes horas frente al ordenador y en muchas ocasiones esta circunstancia es responsable de periodos de exacerbación.
La palpación de esta zona de la órbita muy fácilmente reproduce el dolor y es una guía imprescindible para el diagnóstico. Se suele hablar genéricamente de cefalea troclear para este tipo de dolor, distinguiéndola de la trocleítis en el caso en que se demuestre inflamación en alguna prueba de imagen, fundamentalmente la resonancia específica de órbitas con administración de contraste. El caso de la trocleítis es especial especialmente en casos que implican a ambos ojos, se debe realizar un estudio de posibles causas inflamatorias sistémicas (que pueden afectar a otros órganos del cuerpo) como la enfermedad de Behçet, el lupus eritematoso sistémico o la enfermedad de Still del adulto.
La cefalea troclear merece una especial mención por el aporte que se ha realizado desde nuestro país a esta entidad. Aunque el trastorno se conocía previamente sobre todo en el caso de las trocleítis con inflamación evidente, el neurólogo español Juan A. Pareja y su equipo describieron en 2004 la cefalea troclear "primaria", no necesariamente asociada a inflamación demostrable. Además, a lo largo de estos años, tanto él como otros autores a nivel internacional han ahondado en la especial relación que tiene este dolor con otras cefaleas primarias como la cefalea tensional y en particular con la migraña, donde en muchos casos el dolor migrañoso se centra en la región ocular y produce irritación de esta estructura que, a su vez y ya de de forma "autónoma", puede convertirse nuevamente en generador y catalizador del dolor migrañoso. Respecto a su génesis y origen, se considera, por un lado, la hipótesis neurógena de irritación de estructuras nerviosas adyacentes como los nervios supra e infratroclear y el supraorbitario, como puede occurir en casos de microtraumatismos de repetición. Por otro lado, se baraja la posibilidad de la existencia de un síndrome miofascial del propio músculo oblicuo superior que, mediante puntos de contracción intensa puntuales en su seno, pueda generar dolor referido a las estructuras colindantes (los llamados puntos trigger).
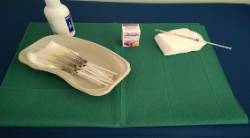
En cuanto al tratamiento, en los casos más leves puede ser suficiente con el uso de antiinflamatorios no esteroideos vía oral como la Indometacina durante varios días o semanas hasta su resolución. Sin embargo, la mayoría de los pacientes no suelen responder a este tratamiento oral y es precisa la realización de una infiltración local en la región troclear
 , que no requiere cuidados especiales y se puede realizar en condiciones de asepsia de forma rutinaria en la consulta. La infiltración se realiza con una mezcla de corticoide depot (habitualmente betametasona o triamcinolona) y anestésico local diluido en proproción 50/50 o 70/30 en un volumen total de 1 ml. El procedimiento suele durar alrededor de un minuto y es muy seguro teniendo precaución en la velocidad de inyección para evitar la aparición de hematoma local. Ocasionalmente puede haber visión doble transitoria durante minutos por el efecto anestésico sobre el músculo oblicuo superior. La sensación de cuerpo extraño y de anestesia local suelen desaparecer en minutos u horas. En ocasiones la resolución de los síntomas es definitiva con una sola infiltración, pero, si existe recurrencia, puede repetirse pasados unos meses. En el vídeo se presenta un procedimiento de infiltración troclear.
, que no requiere cuidados especiales y se puede realizar en condiciones de asepsia de forma rutinaria en la consulta. La infiltración se realiza con una mezcla de corticoide depot (habitualmente betametasona o triamcinolona) y anestésico local diluido en proproción 50/50 o 70/30 en un volumen total de 1 ml. El procedimiento suele durar alrededor de un minuto y es muy seguro teniendo precaución en la velocidad de inyección para evitar la aparición de hematoma local. Ocasionalmente puede haber visión doble transitoria durante minutos por el efecto anestésico sobre el músculo oblicuo superior. La sensación de cuerpo extraño y de anestesia local suelen desaparecer en minutos u horas. En ocasiones la resolución de los síntomas es definitiva con una sola infiltración, pero, si existe recurrencia, puede repetirse pasados unos meses. En el vídeo se presenta un procedimiento de infiltración troclear.En conclusión, podemos considerar la cefalea troclear como una causa no infrecuente de dolor en la región superior y medial del ojo y región adyacente de la frente. Se debe tener en mente como causa de dolor ocular, dado que su diagnóstico y tratamiento no son complicados y muy frecuentemente exitosos. Especialmente en pacientes con cefaleas crónicas como la migraña con afectación troclear en que no se consiga un control adecuado del dolor, su tratamiento específico mediante una sencilla infiltración puede aportar un beneficio añadido y conseguir una evolución francamente satisfactoria del problema.
Dr. Carlos Ordás
Especialista del Servicio de Neurología del Hospital Universitario Rey Juan Carlos (Móstoles)
12 comentarios - 202127oct
Tratamiento con toxina botulínica en pacientes con migraña crónica
La toxina botulínica se recomienda como una opción para la profilaxis de dolores de cabeza en los adultos con migraña crónica (definida como dolores de cabeza un mínimo de 15 días por mes, durante tres meses, de los cuales al menos ocho días tienen características de migraña) y que no han respondido adecuadamente o que son intolerantes a los medicamentos preventivos orales de la migraña.
Ensayos clínicos (Preempt I y Preempt II) cuyos resultados demostraron disminución del número de días con cefalea, duración de las cefaleas y aumento en la actividad diaria de los pacientes condujeron a la aprobación de la toxina botulínica tipo A para el tratamiento preventivo de la migraña crónica.
OnabotulinumtoxinA (OnabotA) es un complejo proteico producido por la bacteria Gram+ anaerobia clostridium botulinum. Su uso se aprobó en nuestro país en 2012 como tratamiento preventivo de la migraña crónica. La toxina bloquea la liberación de neurotransmisores relevantes en la transducción del dolor como el péptido relacionado con el gen de la calcitonina, glutamato y sustancia P. Esto produce una inhibición de la inflamación neurogénica y, secundariamente, de la sensibilización periférica, con lo que se reducen las señales dolorosas periféricas al sistema nervioso central y, de esta forma, se reduce la sensibilización central, que es lo que finalmente explica la cronificación de la migraña.
OnabotA se presenta en forma de polvo blanco para solución inyectable y sólo se debe reconstituir con solución salina normal sin conservantes estéril (cloruro sódico 0,9% solución inyectable):
- Dosis recomendada: De 155 a 195 unidades, administradas por vía intramuscular (IM), en inyecciones de 0,1 ml (5 Unidades), en 31 y hasta 39 puntos.
- La aplicación se realizará con una aguja de calibre 30 gauge y 1,25 cm de largo, aunque puede ser necesaria una aguja de 2,5 cm de longitud, en la región del cuello, para los pacientes con músculos del cuello sumamente gruesos.
- El proceso de inyección es de unos 10-15 minutos, y después los pacientes pueden volver a casa y reanudar sus actividades normales. Ejercicios del cuello vigorosos y tintes para el cabello están contraindicados hasta 24 horas después del procedimiento.
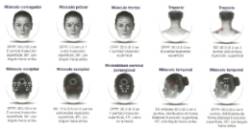
- Con la excepción del músculo prócer, que debe inyectarse en un punto (línea media), se debe inyectar todos los músculos en ambos lados, administrándose la mitad del número de inyecciones en el lado izquierdo de la cabeza y el cuello, y la otra mitad, en el derecho. Si existe una o varias localizaciones predominantes del dolor, pueden administrarse más inyecciones en uno o ambos lados, hasta en tres grupos específicos de músculos (occipital, temporal y trapecio), hasta la dosis máxima por músculo (en la imagen se muestran los sitios de inyección del protocolo PREEMPT):
- Frontal 20 Unidades (4 puntos)
- Superciliar o corrugador de las cejas 10 U (2 puntos)
- Prócer 5 U (1 punto)
- Occipital 30 U (6 puntos), hasta 40 U (hasta 8 puntos)
- Temporal 40 U (8 puntos), hasta 50 U (hasta 10 puntos)
- Trapecio 30 U (6 puntos), hasta 50 U (hasta 10 puntos)
- Grupo músculos paravertebrales cervicales 20 U (4 puntos)
- Rango total de dosis (puntos) 155 a 195 U (31 a 39 puntos)
- El calendario de repetición recomendado es cada 12 semanas, ya que la eficacia va disminuyendo a los tres meses, aunque a veces ocurre más pronto, por lo que es importante mantener un diario de cefaleas para adaptar la dosis.
- Se puede tardar hasta cuatro semanas en notar los beneficios.
- Los efectos secundarios son leves y transitorios: dolor cervical, debilidad muscular, sensación de rigidez muscular, elevación de cejas y ptosis palpebral (caída temporal del párpado). En cualquier caso, son poco frecuentes. Los pacientes generalmente notan que no pueden arrugar la frente, y cuando pueden hacerlo nuevamente, puede ser una señal de que el efecto de la toxina se está desvaneciendo.
Numerosos estudios en la practica clínica han confirmado la eficacia de este tratamiento que, además, es bien tolerado, por lo que se mantiene a largo plazo en la mayoría de los pacientes ayudando a mejorar su calidad de vida.
Olga Pajares Pascual
Enfermera
Unidad de Cefaleas
Fundación Jiménez Díaz
(c/ Quintana 11, 4ª planta)
32 comentarios - 202113oct
Cefalea en racimos
Para aquellos curiosos de la historia, aunque la cefalea en racimos también es conocida con el epónimo de Horton debido a las aportaciones que hizo el médico estadounidense Bayard Horton a mediados del siglo XX, si nos remontamos hasta el siglo XVII, encontramos una descripción en el libro Observationes medicae del cirujano holandés Nicolaes Tulp (probablemente más conocido por ser la figura principal del cuadro de Rembrandt Lección de anatomía), que aunque a día de hoy no cumpliría los criterios diagnósticos de la cefalea en racimos, no puede obviarse la similitud con su paciente:
"…a principios de verano, sufría de dolor de cabeza muy intenso, que aparecía y desaparecía a horas fijas del día, con una intensidad que me aseguraba que no podía soportar o sucumbiría pronto. Raramente duraba más de 2 horas […]. Pero este dolor recurrente duraba hasta el día 14".
La cefalea en racimos se engloba dentro del grupo que se conoce como cefaleas trigémino autonómicas. Comparten que el dolor es, en la gran mayoría de los casos, en un único lado de la cabeza y se distribuye a lo largo de la primera rama del nervio trigémino (de ahí el nombre), es decir, alrededor del ojo, en la frente o en la sien. El término autonómicas hace referencia a los síntomas que acompañan al dolor y que se observan en el mismo lado que éste, los cuales resultan de la activación del llamado sistema nervioso autónomo y que son lagrimeo, ojo rojo, congestión nasal o rinorrea (secreción por la nariz), ptosis (caída del párpado), miosis (disminución del tamaño de la pupila) y/o sudoración en la frente o en la cara.

El mecanismo último por el cual se produce este tipo de cefalea no está claro, aunque la teoría más extendida establece que se genera por una activación del hipotálamo, un centro regulador de múltiples funciones del cuerpo, y éste a su vez activa distintos sistemas implicados de una u otra forma en la modulación del dolor, principalmente los ya mencionados sistema nervioso autónomo y sistema trigeminal. Como factores de riesgo se han implicado el tabaco, los traumatismos craneales, y factores genéticos, por lo que no es raro encontrar algún familiar afectado. Asimismo, es más frecuente en hombres (dos o tres veces más que en mujeres), aunque se desconoce el motivo.
El dolor de la cefalea en racimos se ha descrito como uno de los más insoportables que existen e incluso se ha llegado a denominar a esta entidad como cefalea suicida. Los ataques suelen durar entre 15 minutos y 3 horas (la mayoría entre 45 minutos y 1,5 horas) y se producen una media de entre uno y tres ataques diarios. Una de las características más definitorias de esta cefalea es la ritmicidad, con una distribución circadiana y circanual en un alto porcentaje de pacientes. La primera hace referencia a que los ataques suelen ocurrir siempre a la misma hora, siendo muy típicos los episodios poco después de iniciar el sueño (incluida la siesta) o a última hora de la tarde. La distribución circanual se refiere a que los períodos en los cuales los pacientes presentan ataques (los racimos que le dan el nombre) suelen ocurrir en una época determinada del año, siendo más frecuentes el otoño y la primavera. Estos racimos suelen durar entre 6 y 12 semanas, variable para cada paciente, y en general tienen una o dos al año en las formas episódicas, que son la mayoría, estando libres de ataques el resto del tiempo.
El diagnóstico es clínico, pero en todo paciente hay que hacer una prueba de imagen de la cabeza (a ser posible resonancia magnética) para descartar causas secundarias.
En cuanto al tratamiento, los episodios de dolor agudo responden muy bien al oxígeno a alto flujo, que es de elección. Otras posibilidades son los triptanes, que se usan habitualmente en migraña. Dado que los ataques son intensos de manera precoz, se utilizan aquellos triptanes que actúan rápido, siendo preferibles el sumatriptán por vía subcutánea o intranasal y el zolmitriptán intranasal. Como tratamiento preventivo durante el racimo es de elección el verapamilo, y como alternativas el litio o el topiramato, pudiendo usar la melatonina como adyuvante. También conviene mencionar que el alcohol es un desencadenante importante de los ataques, por lo que es preferible evitarlo mientras dure el racimo. Por último, como terapias de transición hasta alcanzar el efecto del tratamiento preventivo son útiles los bloqueos anestésicos con corticoide y los ciclos de corticoides orales.
Dra. Andrea Gómez García
Especialista del Servicio de Neurología
Unidad de Cefaleas
Fundación Jiménez Díaz
(c/ Quintana 11, 4ª planta)
0 comentarios - 202120sep
Hormonas y migraña
Las fluctuaciones hormonales relacionadas con las diferentes etapas de la vida de la mujer tienen un impacto importante en la migraña. Se ha demostrado que la caída brusca en los niveles de estrógenos tras haber estado elevados es el desencadenante de las crisis durante la menstruación. De igual manera, el empeoramiento experimentado por algunas mujeres durante la perimenopausia está relacionado con la oscilación hormonal propia de esta etapa. Por otra parte, la estabilidad hormonal durante el embarazo y después de la menopausia suelen relacionarse con una disminución en la frecuencia de las crisis de migraña.
Menstruación
Antes de la adolescencia, la migraña es igual de prevalente en hombres y mujeres, pero tras la pubertad la frecuencia se multiplica por tres en las mujeres (especialmente la migraña sin aura). Las crisis de migraña suelen desencadenarse durante los días -2 a +2 de la regla, ya sea esta producida durante el ciclo menstrual normal o por la discontinuación de un tratamiento hormonal (ejemplo: anticonceptivos que contienen estrógenos).
Anticonceptivos
- Migraña con aura:
En mujeres con migraña con aura se recomienda usar anticonceptivos que contengan exclusivamente progestágenos (pastillas, implante subdérmico, inyección de depósito, DIU). Los anticonceptivos que incluyan estrógenos, además de desencadenar más crisis de migraña, aumentan el riesgo de ictus isquémico, especialmente en personas fumadoras.
- Migraña sin aura:
En mujeres con migraña sin aura, los anticonceptivos con estrógenos también suelen aumentar las crisis; sin embargo, algunas mujeres no experimentan dicho empeoramiento y otras, incluso, notan una mejoría. En caso de precisar anticonceptivos, se recomienda usar los que contienen exclusivamente progestágenos (al igual que en la migraña con aura) o anticonceptivos combinados sin suspender las pastillas durante varios ciclos. Por ejemplo: en lugar de tomarlos durante tres semanas y descansar una (la pauta habitual), se recomienda tomarlos de forma continua durante nueve semanas seguidas y descansar una.
Tratamiento de las crisis
El tratamiento de las migrañas desencadenadas durante el período menstrual es igual al de las demás crisis. Sin embargo, dado que suelen ser más intensas y difíciles de tratar, se puede realizar un tratamiento preventivo corto de cinco días empezando en el día -2 de la regla. Los fármacos que han demostrado eficacia son el naproxeno, el magnesio y triptantes como el frovatriptán, naratriptán, sumatriptán y zolmitriptán. Con respecto a los fitoestrógenos, sustancias de origen vegetal con una estructura similar a los estrógenos humanos, aún no hay estudios convincentes sobre su eficacia.
Embarazo
Dada la discapacidad que produce la migraña, hasta un 25% de las mujeres posterga el embarazo. Durante el primer trimestre puede haber un empeoramiento, especialmente al final, dada la caída de una hormona llamada HCG. Sin embargo, la mayoría de las mujeres mejoran de las migrañas durante el segundo y el tercer trimestre. Los niveles de estrógenos están elevados a lo largo de todo el embarazo, por lo que algunas mujeres pueden debutar con migraña o presentar auras aisladas. Dado que tras el parto los niveles de estrógenos caen, no es infrecuente que haya una crisis intensa de migraña sin aura.
- Tratamiento de las crisis:
Dado el riesgo materno-fetal, el tratamiento de las crisis migrañosas suele ser un reto. Se recomienda el uso de paracetamol asociado a metoclopramida (si bien es un tratamiento para las náuseas y los vómitos, su efecto sobre la dopamina ayuda a controlar los síntomas de la migraña). Los triptanes (rizatriptán, eletriptán, etc) no se recomiendan durante el embarazo, aunque algunos estudios sugieren que podrían no estar relacionados con efectos adversos fetales/neonatales (especialmente el sumatriptán). Tampoco se recomienda el uso de AINES (naproxeno, ibuprofeno, dexketoprofeno) y la domperidona.
Como tratamiento preventivo se recomienda, en primer lugar, medidas no farmacológicas: llevar un estilo de vida regular, incluyendo horarios regulares para las comidas y el sueño, y ejercicio en la medida de las posibilidades. Si, a pesar de dichas medidas, las migrañas son muy frecuentes o muy discapacitantes, se pueden realizar infiltraciones de los nervios occipitales con lidocaína, una técnica muy eficaz y totalmente segura durante el embarazo.
Lactancia
- Tratamiento de las crisis:
Durante la lactancia se recomienda el ibuprofeno, debido a que se elimina relativamente rápido (vida media corta) del organismo y a que pasa en muy poca cantidad a la lecha materna. Si se requiere un triptán, se recomienda el sumatriptán y el eletriptán; con los demás es recomendable evitar la lactancia durante las siguientes 12 horas.
Dr. Alex Jaimes Sánchez
Especialista del Servicio de Neurología
Unidad de Cefaleas
Fundación Jiménez Díaz
(c/ Quintana 11, 4ª planta)
6 comentarios - 202115jul
Fotofobia
La palabra fotofobia es un neologismo médico que proviene de dos términos de origen griego: photos (luz) y phobos (miedo, espanto). Se comenzó a emplear la palabra para definir fenómenos tanto de sensibilidad a los destellos de la luz, como a la generación o exacerbación del dolor provocado por la luz (verdadera fotofobia). Hoy en día, la definición de la misma engloba varios significados y se aleja bastante de su uso clínico y por los pacientes. En sentido estricto, se trata de un fenómeno neurológico inducido por la luz, como aumento de la sensibilidad a la misma o a los destellos, aumento de la cefalea, o generación de dolor o malestar ocular.
Existen muchos procesos que asocian fotofobia. En Neurología, el más frecuentes es la migraña, pero también se relaciona con traumatismos craneoencefálicos, meningitis, tumores intracraneales o hemorragia subaracnoidea. A nivel oftalmológico, se asocia a uveítis, iritis, ciclitis, queratisis o blefaritis, entre otras.
La fotofobia implica tres grandes sistemas neuronales que han de mantenerse íntegros para que ocurra. Por un lado, el nervio óptico, que es el que vehiculiza la señal luminosa; por otro lado, el sistema trigeminal, que es el encargado de transmitir el dolor craneofacial; y, por último, el sistema nervioso autónomo, que se asocia a otra sintomatología que normalmente pasa desapercibida.
Durante las crisis de dolor migrañoso, la luz aumenta la intensidad de la cefalea y parece más brillante. En ocasiones asocia dolor o malestar ocular (foto-oculodinia) con luces brillantes. Todo esto hace que los pacientes eviten la luz y se pongan gafas de sol o busquen la oscuridad. Como es sabido, cada migraña tiene su identidad personal y encontramos pacientes en los que la luz exacerba sus cefaleas, otros que aumentan el brillo de la misma, o ambos; asociado o no a dolor/malestar ocular.
La fotofobia es un síntoma muy frecuente en la migraña. Tanto que forma parte sus criterios diagnósticos clínicos. Aun así, hay otros tipos de cefalea que pueden asociarla, como la cefalea tensional, la postraumática, la cefalea en racimos, etc.
A raíz de unos experimentos en diferentes tipos de ciegos, se descubrió que en aquellos que tenían una enfermedad de la retina, pero su nervio óptico intacto, la luz era capaz de empeorar sus migrañas. Esto llevó al descubrimiento de que la luz era capaz de activar no solo los conos y los bastones de la retina responsables de la visión de objetos, sino otras células que llamaron ganglionares de la retina intrínsecamente fotosensibles (ipRGCs, las siglas en inglés) que expresan el fotopigmento melanopsina capaz de producir fotofobia a través del nervio óptico. Experimentos con ratones, y más tarde con humanos, llevaron a descubrir la relación de estas nuevas células con el núcleo pulvinar del tálamo y por tanto en comunicación directa con las vías del dolor del sistema trigeminal. Se cerraba el círculo.
Estas células (ipRGC) se activan principalmente con el color azul (480nm de longitud de onda del espectro visible). Los ciegos lo "ven" como un brillo. Se ha descubierto que están conectadas no solo con las vías visuales normales, sino con el sistema atencional y emocional. Al bloquear la luz azul durante dos semanas en pacientes migrañosos no ciegos, se descubrió que no solo la falta de este color, sino del rojo, mejoraban la fotofobia y la discapacidad asociada con la migraña medida por la escala HIT 6.
Todo tipo de luz puede desencadenar una migraña, ya sea luz natural o artificial de una pantalla. Los migrañosos sufren alteraciones en la visión de los colores y a la hora de poder discriminarlos. Se ha descubierto que el verde atenúa la intensidad del dolor al contrario que el resto de los colores. Esto nos lleva a pensar que la percepción del dolor en la migraña se modula por le espectro de la luz visible a través de los conos y bastones. La luz no solo puede modular el dolor, también es responsable de la activación de signos y síntomas vegetativos tanto parasimpáticos (lagrimeo, salivación, náuseas, etc), como simpáticos (boca seca, palpitaciones, etc). Además, se ha visto que las malas sensaciones como enfado, miedo, tristeza y ansiedad son más frecuentes en grupos migrañosos, y que el color verde parece mejorar estos síntomas y relacionarse con sensaciones más positivas.
El sistema nervioso autónomo parece estar muy relacionado con este fenómeno, como ha podido comprobarse con estudios del reflejo pupilar, aquel que hace que aumente o disminuya la pupila en función de la luz ambiente disponible. Una alteración de este reflejo se relaciona con bajo umbral de fotobobia y con mayor severidad de las migrañas.
De hecho, en migraña crónica, las pupilas tardan más en cambiar de tamaño por disfunción de este reflejo. El sistema vegetativo podría influir en el calibre de los vasos que a su vez están repletos de terminaciones nerviosas trigeminales sensibilizadas y generadoras de dolor. Un dato mas interesante para acabar: todas estas terminaciones nerviosas oculares son ricas en CGRP, el péptido relacionado con el gen de la calcitonina. Ya se ha visto en modelos animales que bloqueando esta proteína mejora la fotofobia. Es nuestra impresión que, con los nuevos anticuerpos monoclonales, también ocurre los mismo.
La migraña ha demostrado una vez más ser un síndrome complejo y multisistémico cerebral, que se aleja enormemente del modelo reduccionista de cefalea en el que algunos profesionales siguen anclados.
Dr. Jaime S. Rodríguez Vico
Especialista del Servicio de Neurología
Coordinador Unidad de Cefaleas
Fundación Jiménez Díaz
(c/ Quintana, 11, 4ª planta)
0 comentarios
Blog para informar a los pacientes de novedades y actualización en Cefaleas y dolor craneao-facial. Coordinados desde la Unidad de Cefaleas de la FJD
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.