Quirónsalud
Blog de la Dra. Fernández-Nieto. Hospital Universitario Fundación Jiménez Díaz
- 202413mar
La alfa triptasemia
El tema que nos ocupa hoy demuestra que la investigación en la Medicina es continua. Se trata de una enfermedad hereditaria que, por su novedad diagnóstica, está infradiagnosticada. Si no sabemos qué buscar en una patología médica, nunca la diagnosticaremos. Pues bien, en esta enfermedad, como en otras, tener el conocimiento de la existencia de dicha patología es lo que hará que su especialista médico pueda diagnosticarla.

La triptasa es una enzima fabricada por los mastocitos, uno de los tipos celulares de nuestra sangre y tejidos. La liberación de los gránulos de triptasa tiene lugar en muchos fenómenos inmunológicos, inflamatorios, en la coagulación, etc. La triptasa se libera también durante las reacciones alérgicas, especialmente las más graves. En estas reacciones conocidas como anafilaxia los niveles elevados en sangre de dicha enzima permiten su diagnóstico.
Pues bien, en la alfa triptasemia, que es una enfermedad hereditaria autosómica dominantes (es decir se hereda por los cromosomas que no confieren el sexo, x-y, y si la padece uno de los dos progenitores existe un 50 por ciento de probabilidades de que la descendencia la padezca) existe un aumento en el número de copias en el gen que codifica la triptasa.
Desde que los estudios en esta patología se iniciaron, se conoce que la mayoría de las personas (hasta un 90 por ciento) que tienen los niveles de triptasa en la sangre elevada padecen la alfa triptasemia hereditaria.
¿Qué síntomas puede producir tener la triptasa elevada?
Urticaria, picor de la piel, rojez de la piel, reacciones alérgicas con múltiples alimentos, medicamentos o picaduras de avispas, síncopes…
¿Esto significa que todas las personas que tenga triptasas elevadas deben ser estudiadas por un especialista?
Acudir a un alergólogo, sí, para descartar alergias no conocidas, etc y, en función de determinados signos de alarma, se podría solicitar la prueba genética de la alfa triptasemia. Se ha demostrado que HαT aumenta la frecuencia y/o la gravedad de la anafilaxia en situaciones específicas como después de las picaduras de himenópteros (avispas) y en pacientes sin causas identificables de anafilaxia (idiopática) y/o mastocitosis sistémica (SM) por mastocitosis clonal. Pero, por otro lado, hasta dos de cada tres personas con alfatriptasemia no tienen ningún síntoma.
Resumiendo: si tengo síntomas compatibles y estos se acompañan de la elevación de la triptasa, la realización de la prueba genética para descartar la alfatriptasemia se debería realizar. ¿Por qué? Porque estas personas tienen más riesgo de sufrir reacciones alérgicas graves y, en determinados casos, pueden precisar más pruebas o tratamientos específicos.
¿La prueba genética de la alfa triptasemia se realiza en todos los centros sanitarios?
No, hoy día no está en la cartera de servicios de prestaciones en el Sistema Público de Salud. Solo se realizan en determinados centros de referencia como el Hospital Universitario Ramón y Cajal en la Comunidad de Madrid y el Centro Nacional de Mastocitosis en Toledo (CSUR).
Es cuestión de tiempo que el abaratamiento de la técnica diagnóstica y el volumen de pacientes valorados posibiliten que esta prueba pase a ser una más de las rutinarias dentro de la especialidad de Alergología.
Mas información en Mastocitosis.com
0 comentarios - 202415ene
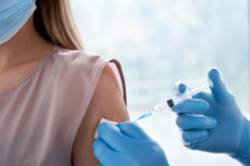
La alergia a las vacunas
Llegan las bajas temperaturas, y con ello, los virus respiratorios. Si desde siempre, los servicios de prevención de las distintas comunidades autónomas han insistido en la vacunación preventiva para las diferentes enfermedades infecciosas respiratorias, tras la pandemia del Covid 19, esto es aún más importante. ¿Por qué? Porque a los virus de gripe A, gripe B, la bacteria del neumococo y virus respiratorio sincitial, se ha unido el Sasrs Cov2 (virus del Covid).
La vacunación, junto con el uso de la mascarilla en determinadas circunstancias, ayuda a proteger a los más vulnerables, a no tensar nuestro sistema de salud, ya sea en los centros de Atención Primaria, Urgencias u hospitales, a reducir las bajas por enfermedad que conllevan problemas de conciliación laboral, gastos médicos y laborales, etc, a reducir la mortalidad y secuelas...
Así que, esto es un Sí enorme a la vacunación, por todo lo anterior, en los grupos de riesgo, mayores y pacientes con enfermedades crónicas de cualquier tipo; extendiendo la vacuna de la gripe a gestantes y niños, incluido lactantes.
Las vacunas de las que hablamos, como cualquier otro fármaco, pueden tener efectos secundarios y también ser responsables de reacciones alérgicas. Estas últimas, afortunadamente, en muy baja proporción comparando el riesgo-beneficio que supone estar protegido frente a esas enfermedades respiratorias.
Las vacunas infecciosas tienen dos componentes a grandes rasgos: el antígeno infeccioso (gripe A etc) y los excipientes y conservantes.
Las reacciones alérgicas por vacunas infecciosas se pueden clasificar en:
- Alergia al componente infeccioso de la misma.
- Reacciones pro adyuvantes: hidróxido de aluminio, etc.
- Reacciones por conservantes: thiomersal, PEG, etc.
- Reacciones por antibióticos añadidos a las vacunas: Ejemplo: neomicina.
- Reacciones por el medio de cultivo: Ejemplo: huevo, etc.
La incidencia de las reacciones alérgicas a las vacunas oscila entre 50.000 y 1.000.000 dosis. La alergia más grave, anafiláctica, tiene una incidencia de un caso entre 100.000 o 1.000.000 dosis.
La mayoría de las posibles reacciones alérgicas a las vacunas infecciosas suelen ser causadas por los excipientes. Se hicieron muy populares los excipientes PEG (polietilenglicol), polisorbato, con la llegada de las vacunas para la Covid.
Veamos ahora algunos casos particulares:
- La vacuna de la gripe o la triple vírica suelen estar incubada en embriones de pollo. ¿Es segura para los pacientes alérgicos al huevo? La respuesta es un sí enorme. En todos los casos, aunque haya existido una alergia grave al huevo, se puede administrar, siempre y cuando se haga en un centro sanitario (no tiene por qué ser un centro hospitalario).
- Si he presentado una urticaria al administrarme alguna vacuna infecciosa, ¿eso es alergia? La mayoría de las reacciones urticariales tras la administración de vacunas no son alérgicas. En cualquier caso, si existen dudas, para las siguientes dosis debemos consultar al alergólogo.
- Si me han diagnosticado de alergia al PEG o polisorbato, ¿me puedo administrar las vacunas de la Covid que los contienen? Existen varios estudios que indican que sí se puede, no sufriendo el paciente reacciones posteriores. En cualquier caso, si tiene dudas al respecto, no dude en consultar al alergólogo.
- Tengo alergia al látex, ¿me puedo vacunar? Sí, por supuesto. Siempre utilizando material sin látex (esto incluye guantes sin látex) y evitando pinchar el tapón del vial, si está hecho con látex.
- ¿Son seguras las vacunas para la Covid? Sí, desde luego. La incidencia de reacciones alérgicas graves (anafilaxias) es muy baja, de entre 2,5 y 4,7 casos por el millón de dosis administradas.
- Soy una persona con alergia a otros medicamentos; si me vacuno, ¿me van aumentar las alergias? La respuesta es un rotundo no. Las vacunas no aumentan la posibilidad de hacerse alérgico a nada.
- ¿Se pueden realizar pruebas de alergia a las vacunas? Sí, claro, tanto a las vacunas como a los excipientes que contienen. Estas pruebas sólo se realizan si existen dudas sobre un posible cuadro de alergia tras su administración. En ningún caso se realizan de modo preventivo, ya que no tienen ningún valor realizarlas si no ha existido una sospecha de reacción previa. Se trata de pruebas en la piel, y si ahí son negativas, se realiza una provocación mediante la administración de la vacuna. Las pruebas duran unas 6 horas y hay que firmar un consentimiento previo.
Por último, si tiene alguna duda sobre una posible alergia a una vacuna que le puede salvar la vida o impedir que enferme, consulte primero a su médico y no deje de administrársela.
0 comentarios - 20232nov
Los síndromes de reactividad cruzada en alergia: no es magia, es ciencia
Es habitual encontrar en las consultas a los pacientes, previamente diagnosticados de alguna alergia respiratoria, pólenes, ácaros etc que acuden a la consulta con sorpresa porque tienen síntomas comiendo algún alimento, frutas, mariscos etc. Se preguntan si se trata de una alergia nueva.
La respuesta a esta pregunta es el misterio de las reactividades cruzadas en alergia. Puede parecer que se trate de magia por este hecho está documentado plenamente en el campo de la Alergología.
Los denominados síndromes de reactividad cruzada en alergia consisten en síndromes de alergia a determinados inhalantes que comparten estructura proteica -mayoritariamente- con la estructura de algunos alimentos.
¿Cuántos síndromes existen de este tipo?
En primer lugar, podemos hablar de aquellos que relacionan la alergia a un determinado con frutas de origen vegetal. Así tenemos el relacionado con los pólenes de gramíneas y frutas y frutos secos (más común en el Mediterráneo) el del pólen de abedul relacionado con hortalizas y frutas (más frecuente en Europa del Norte). El denominado síndrome látex- frutas relaciona la alergia respiratoria al látex con la alergia alimentaria a las frutas como el plátano, el kiwi, el aguacate, el tomate… La alergia respiratoria a los ácaros se relaciona con la alergia cruzada a los mariscos etc
¿Qué síntomas puedo tener si padezco estos síndromes?
Desde picor oral, lingual, urticaria, hinchazón de la cara, labios, asma, anafilaxia, etc.
¿Cómo diagnosticamos estos síndromes?
Fundamentalmente, por los síntomas clínicos que refiere el paciente apoyado por el denominado diagnóstico molecular -del que ya hemos hablado en nuestro blog- que confirma los síntomas.
¿Cómo se tratan esto síndromes?
Para los síntomas respiratorios, además del tratamiento sintomático, está recomendada la inmunoterapia (vacunas) que mejoran la evolución de la enfermedad. En relación con la alergia alimentaria, existen algunas opciones de inmunoterapia vacuna que pueden ser eficaces para el síndrome de reactividad cruzada con pólenes y frutas n los que la proteína implicada es la PTL (proteína transportadora de lípidos).
Desgraciadamente, para los demás casos, la prohibición alimentaria es el único tratamiento y la prescripción de portar adrenalina en autoinyector para tratarse el propio paciente en el caso de una alergia grave.
Es fundamental conocer que los alimentos sólo se prohíben si el paciente presenta síntomas con su consumo; aunque las pruebas en piel o sangre sean positivas sólo se prohíben si no hay tolerancia al alimento en cuestión.
Consulte a su alergólogo cualquier duda sobre estos síntomas.
- 202319sep
La vuelta al cole y las alergias alimentarias en los niños
Según los últimos datos del III Observatorio Mediterráneo del Comedor Escolar, en España hay más de un 10 por ciento de niños en edad escolar con algún tipo de alergia alimentaria.
Qué debemos tener en cuenta en el colegio con los niños alérgicos a alimentos
Los alimentos más frecuentemente relacionados con alergias alimentarias en la población pediátrica son la leche, huevo, frutas, frutos secos y los pescados.
Con respecto al niño alérgico:
Es fundamental que, desde que el niño tenga capacidad de compresión, y antes los padres y profesores, conozcan perfectamente qué alimentos deben evitar si su alergia alimentaria tiene relación con alguna otra posible alergia; por ejemplo, si se tiene alergia a las frutas, pueden desarrollarse alergia a los frutos secos.
Que los padres, los niños y profesores conozcan las otras posibles enfermedades alérgicas que pueden complican una alergia alimentaria, tales como el asma, y llevar siempre sus inhaladores del tratamiento.
Que los padres, profesores y niños conozcan el tratamiento de una reacción grave, cuándo y cómo proceder. La adrenalina en autoinyectores es el tratamiento absoluto de las reacciones alérgicas. Todos los años asistimos, desgraciadamente, a alguna muerte evitable de un niño alérgico. El tratamiento precoz con la adrenalina ante los primeros síntomas de alergia les hubiera salvado la vida. No tienen ninguna contraindicación absoluta. Se debe tener siempre en el centro escolar o ser portada por el niño, y salva la vida.
Los padres deben consultar a su alergólogo cualquier variación en los síntomas del niño y acudir periódicamente a sus revisiones.
Todas estas medidas deben tenerse en cuenta tanto en el centro escolar como en los desplazamientos, tales como excursiones, viajes escolares, etc.
Con respecto al centro escolar:
En materia legislativa, todos los centros educativos deben velar por el derecho fundamental a la salud de todos sus alumnos. Luego, cada comunidad autónoma implementa normativa escolar al respecto. En concreto, en la Comunidad de Madrid existe una Guía de Comedores Escolares disponible online para su consulta. Entre las indicaciones de estos informes, se recogen recomendaciones de menús ricos y seguros que no dejen de subir ninguna necesidad nutricional a pesar de las restricciones de los alimentos prohibidos.
Se recomienda que los niños alérgicos no estén segregados en los comedores escolares porque podría facilitar conductas de acoso entre los escolares o de aislamientos en los niños alérgicos. Guardando las medidas de seguridad en la preparación y servicio de comidas e insistiendo en no compartir nunca los alimentos se pueden evitar los accidentes alimentarios.
Se recomienda que los profesores no elaboren proyectos educativos que tenga que ver con la manipulación o ingesta de alimentos y que no recompensen a los niños con alimentos o snacks que podrían ocasionar accidentes de fatales consecuencias.
En general, la recomendación extrema es la información y la formación de todos los implicados en el trato con el niño en el centro escolar. Las asociaciones de padres de pacientes como AEPNAA suponen un apoyo fundamental en este sentido y organizan talleres de formación tanto para padres, niños/niñas y profesores.
Otras herramientas más actuales como las apps son muy recomendables tanto para padres como niños o niñas a partir d terminada edad. En este sentido, recomendamos una nueva herramienta recién nacida y creada por nuestro compañero alergólogo el Dr. Letrán: la app se denomina AllergoApp y es una herramienta tanto divulgativa como informativa que recoge datos del propio paciente y aporta directrices de tratamiento para una posible reacción alérgica.
Esperamos que estos consejos sean útiles a los padres, profesores y a los niños, y que tengamos un feliz nuevo curso escolar
- 20235jul
Asma y embarazo
Cierto es que numerosos estudios asocian problemas de fertilidad y asma en las mujeres, pero eso sería tema para otro post.
¿Qué tenemos que hacer si yo paciente asmática me quedo embarazada?
El asma es la enfermedad crónica más común en el embarazo. Las cifras a tener en cuenta son muy importantes: hasta un 20 por ciento de ellas pueden tener ataques de asma importantes y hasta un 6 por ciento puede precisar un ingreso hospitalario por un ataque de asma grave. Si la paciente embarazada padece de asma grave, dicha probabilidad aumenta hasta un 50 por ciento.
El asma, excepto durante los primeros años de vida, es mayoritariamente una enfermedad de las mujeres. Y en el caso del asma grave, la mayoría de afectadas son mujeres. Es más, dentro de esas mil muertes al año que se producen en España por asma, la mayoría son mujeres.
Desgraciadamente, en la mayoría de las guías diagnósticas y de tratamiento del asma que existen, el capítulo del asma y el embarazo se resuelve en apenas 40 líneas. Desde aquí abogamos por más estudios y guías especializadas en las situaciones que afectan a las mujeres que padecen asma, tales como asma y menstruación, asma y embarazo, asma y menopausia, asma grave, etc.
En muchos casos el empeoramiento del asma durante el embarazo se debe al abandono absoluto del tratamiento de la enfermedad (inhaladores) por un mal entendido concepto de que cuantas menos medicinas tomemos mejor estará nuestro bebé. Eso es una creencia errónea y muy peligrosa: cualquier mujer embarazada que padece una enfermedad crónica (hipertensión arterial, hipotiroidismo, diabetes, etc) debe preguntar al especialista por las supuestas modificaciones que haya que realizar en su tratamiento, pero nunca abandonarlo. De ese mal cumplimiento terapéutico del asma durante el embarazo surgen las primeras complicaciones: partos prematuros, bajo peso al nacer, preclampsia, etc.
Pero ¿son seguros los tratamientos para el asma durante el embarazo? Todos los fármacos que se utilizan para el asma atraviesan la placenta, pero no se ha demostrado que causen alteraciones en el feto y siempre debemos pensar que los beneficios superan a los posibles riesgos. A tal efecto, la Food and Drug Administration cuenta con una guía de seguridad del uso de fármacos durante la gestación. Las categorías están basadas sobre todo en si hay o no estudios con esos fármacos en pacientes gestantes. Esta guía a va a ser sustituida por recomendaciones más amplias para cada medicamento en un futuro. Así, la categoría B define que no existen evidencias de riesgo en humanos. En esta categoría estarían la mayoría de tratamientos inhalados con corticoesteroides o combinaciones. Categoría C: Estudios en reproducción animal han mostrado un efecto adverso sobre el feto o no se ha podido demostrar su inocuidad.
Es muy interesante señalar que los corticoesteroides orales como la prednisona y el salbutamol entrarían en esta categoría C y se utilizan de forma amplían en pacientes gestantes que no están siguiendo adecuadamente sus inhaladores Por eso, volvemos a insistir en el no abandono de los tratamientos inhalados.
Las denominadas enfermedades asociadas en el asma, tales como el tabaquismo y la obesidad, demandan una especial atención y seguimiento en estas pacientes. Insistir en el abandono del hábito tabáquico de la paciente y su entorno doméstico es imprescindible para conseguir un mejor desarrollo respiratorio del feto y del bebé ya nacido
Por último, insistir siempre en el manejo multidisciplinar del asma y en el asma de las gestantes. Médicos de Atención Primaria, Ginecología, matronas y pediatras deben estar al tanto de las guías de actuación en el asma y consultarse entre ellos para el mejor manejo de la paciente. En este sentido, cabe destacar la creación de las Consultas Monográficas de Asma y Embarazo surgidas dentro de las Unidades de Asma, como la de nuestro hospital, que facilitarán este diagnóstico y tratamiento personalizado que precisan las mujeres durante esta etapa.
0 comentarios
Seguro que conoces a alguien que tenga alergia al polen, o a los ácaros, o al pescado, la leche, la aspirina... La alergia se ha convertido en un problema global, que aparece en muchos aspectos de la vida cotidiana, en general haciéndola algo más engorrosa. Aunque no es una enfermedad nueva, si existe en general gran desinformación sobre como manejarla, sobre los tratamientos posibles, y sobre los estudios que se deben llevar a cabo para un buen diagnóstico. Creemos que es fundamental que el paciente esté formado e informado en este tema, y con ese objetivo en mente hemos puesto en marcha este blog.
La finalidad de este blog es proporcionar información de salud que, en ningún caso sustituye la consulta con su médico. Este blog está sujeto a moderación, de manera que se excluyen de él los comentarios ofensivos, publicitarios, o que no se consideren oportunos en relación con el tema que trata cada uno de los artículos.
Quirónsalud no se hace responsable de los contenidos, opiniones e imágenes que aparezcan en los "blogs". En cualquier caso, si Quirónsalud es informado de que existe cualquier contenido inapropiado o ilícito, procederá a su eliminación de forma inmediata.
Los textos, artículos y contenidos de este BLOG están sujetos y protegidos por derechos de propiedad intelectual e industrial, disponiendo Quirónsalud de los permisos necesarios para la utilización de las imágenes, fotografías, textos, diseños, animaciones y demás contenido o elementos del blog. El acceso y utilización de este Blog no confiere al Visitante ningún tipo de licencia o derecho de uso o explotación alguno, por lo que el uso, reproducción, distribución, comunicación pública, transformación o cualquier otra actividad similar o análoga, queda totalmente prohibida salvo que medie expresa autorización por escrito de Quirónsalud.
Quirónsalud se reserva la facultad de retirar o suspender temporal o definitivamente, en cualquier momento y sin necesidad de aviso previo, el acceso al Blog y/o a los contenidos del mismo a aquellos Visitantes, internautas o usuarios de internet que incumplan lo establecido en el presente Aviso, todo ello sin perjuicio del ejercicio de las acciones contra los mismos que procedan conforme a la Ley y al Derecho.